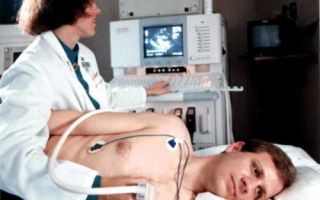
Нарушения ритма не только вызывают у пациентов ухудшение здоровья и самочувствия, но и резко повышают риск сердечно-сосудистой смерти.
Именно поэтому обследование при подобных расстройствах проводится незамедлительно, а лечение иногда требует участия хирурга.
Тем не менее, имея исчерпывающее представление о значимости проблемы, специалисты не всегда обращают внимание на возможную связь аритмий со сном и его патологией, хотя около трети нарушений ритма появляется на фоне апноэ сна.
У вас имеются нарушения сердечного ритма? Обратитесь в наш Центр, и мы вам эффективно поможем! Запись по телефону: +7 (495) 775-60-33.
Нарушения сердечного ритма при СОАС
Из всех возможных расстройств сна сердечные аритмии чаще всего связаны с таким состоянием, как синдром обструктивного апноэ (СОАС): у 50% больных встречаются те или иные формы нарушений проводимости и ритма. При этом, наблюдается явная закономерность: чем тяжелее форма апноэ, тем больше риск появления нарушений, и тем больше частота эпизодов уже возникшей аритмии.
Среди всех аритмий, связанных с СОАС, у 68% больных встречаются ночные брадиаритмии (замедление сокращений сердца), у 10% имеют место остановки синусового узла (эпизодическое «выключение» главного генератора сердечных сокращений) и атрио-вентрикулярные блокады (замедление проводимости между предсердиями и желудочками).
Довольно часто выявляются эктопические аритмии, связанные с появлением дополнительных очагов возбуждения в миокарде. Главным образом, это желудочковые экстрасистолии (внеочередные сокращения желудочков) и желудочковые тахикардии. Доказанная связь имеется между апноэ сна и фибрилляцией предсердий (мерцательной аритмией).
Даже у пациентов с кардиостимулятором, который поддерживает постоянную сердечную деятельность, более, чем в половине случаев наблюдаются те или иные формы аритмий. Более того, у больных, длительное время страдающих СОАС, после успешного проведения кардиоверсии (восстановления нормального ритма) уже в течение первого года в 82% случаев аритмия возникает вновь.
При апноэ сна нарушения ритма, как правило, развиваются в ночное время, и они очень часто бывают непосредственно связаны с эпизодами остановки дыхания. Несмотря на большое разнообразие видов аритмий, они развиваются примерно по одному механизму: из-за воздействия кислородного голодания на обменные процессы в кардиомиоцитах (клетках миокарда) и проводящей системе.
Падение уровня кислорода в крови является значительным стрессом для сердца и сопровождается выделением адреналина и норадреналина, которые усиливают сокращения миокарда и повышают артериальное давление. Из-за этого могут возникать нарушения, связанные с ускорением частоты сердечных сокращений. Одновременно могут активироваться эктопические (дополнительные) очаги возбуждения в миокарде, что приводит к появлению экстрасистолии и подобных нарушений. Со временем резервы адаптации сердца истощаются; вследствие перегрузки проводящей системы и снижения реакции миокарда на подаваемые импульсы, возникают нарушения проводимости: блокады и даже остановка синусового узла.
Чем хуже исходное состояние сердца у больного, тем более опасные, тяжелые и часто возникающие эпизоды аритмий у него возникают. Для борьбы с расстройствами ритма при СОАС в первую очередь следует использовать методы лечения, направленные на избавление от симптомов апноэ.
Если у вас имеется нарушение сердечного ритма, но вы еще не обследовались на наличие синдрома апноэ сна, оцените наличие у себя других признаков заболевания.
Это ночная одышка, кашель, потливость во сне, сильная дневная сонливость, учащенное мочеиспускание, повышенное артериальное давление, снижение потенции. Если они у вас есть, вам стоит обратиться к сомнологу.
Также можете пройти тест на определение СОАС.
Пациентам с синдромом апноэ надо как можно быстрее начинать лечение. Заболевание опасно, оно в несколько раз повышает риск инфаркта и инсульта, ускоряет развитие сердечно-сосудистых и других заболеваний, способствует появлению эндокринных расстройств, а дневная сонливость при СОАС многократно увеличивает вероятность получения травм или попадания в ДТП.
Нарушения сердечного ритма при бессоннице
При бессоннице также иногда встречаются нарушения ритма сердца, хотя обычно они не настолько выражены и опасны, как при заболевании, описанном выше. Чаще всего, особенно у физически здоровых людей, они ограничиваются синусовой тахикардией (учащение сердечных сокращений) и синусовой аритмией (чередование учащения и урежения нормального ритма).
В данном случае причина возникших изменений заключается в том, что длительный недостаток сна ведет к появлению определенного дисбаланса в вегетативной нервной системе в сторону стрессовых процессов, что увеличивает нагрузку на сердце и приводит к подобным последствиям.
Нарушения сердечного ритма, связанные с лишением сна
У лиц с вынужденным лишением сна могут возникать примерно те же проблемы с сердечным ритмом, что и при бессоннице. В первую очередь, это нетяжелые аритмии, возникающие вследствие уже упомянутой вегетативной дисфункции, а во-вторых, это «собственные» нарушения ритма, усилившиеся на фоне ухудшения качества отдыха.
Есть данные и о других расстройствах, возникающих из-за депривации сна.
Например, установлено, что кратковременный сон с лишением быстрой фазы приводит к увеличению продолжительности интервала QT, то есть, он вызывает замедление проводимости по желудочкам сердца.
Риск подобных патологий особенно высок для людей, которые не имеют возможности спать на протяжении продолжительного времени и обходятся короткими «пересыпами» несколько раз в сутки.
Лечение аритмий, связанных со сном
Происхождение нарушений ритма, связанных со сном, в некоторых случаях трактуется врачами неправильно.
Аритмии расцениваются как признаки основного заболевания сердца или самостоятельно существующие патологии, из-за чего их зачастую стремятся лечить соответствующим образом.
В результате пациентам проводят различные виды кардиоверсии, прописывают антиаритмические препараты или даже устанавливают искусственные водители ритма.
Однако это не всегда оправдано. При имеющихся расстройствах сна аритмии часто носят преходящий, адаптивный характери исчезают при восстановлении качества ночного отдыха. Стимуляция в такие периоды не устраняет нарушения ритма, а лишь тратит энергию для работы кардиомиоцитов и усугубляет ситуацию. Порой из-за нехватки питания на фоне усиленных сердечных сокращений даже случаются инфаркты, так что вместо использования кардиостимулятора в некоторых случаях более целесообразно проверить пациента на наличие СОАС, и в случае выявления этого заболевания провести простое и неинвазивное лечение СИПАП-аппаратом. Были описаны случаи, когда проведение СИПАП-терапии приводило к полному исчезновению ночных брадиаритмий.
У вас имеются нарушения сердечного ритма? Обратитесь в наш Центр, и мы вам эффективно поможем! Запись по телефону: +7 (495) 775-60-33.
Аритмия сердца: симптомы, лечение
СВАО ВАО ЮВАО ЮАО ЮЗАО ЗАО ЦАО СЗАО САО 01 02 03 05 06 07 08 09 1 0 1 1 1 2 14 18 15 16 17 Бабушкинская Проспект Мира Первомайская Бауманская Павелецкая Теплый Стан Шипиловская Пражская Академическая Университет Баррикадная Речной Вокзал Октябрьское Братиславская Таганская Академика Янгеля Октябрьское поле
Вам кэшбэк 10% при покупке подарочного сертификата Подробнее Все акции
Аритмия – это нарушение нормальной частоты или последовательности сердечных сокращений. Понятие аритмии объединяет различные виды сбоев сердечного ритма.
У человека в возрасте от 20 до 60 лет средняя частота сердечных сокращений составляет 60-80 ударов в минуту. Сокращения сердечной мышцы следуют друг за другом практически через равные промежутки времени. Такова норма. Человек привыкает к тому, как бьется его сердце, и не замечает сердцебиения. Если же сердечный ритм нарушается, это сразу же привлекает наше внимание.
Однако аритмия – это не просто жалоба на ощущение сердцебиения. Аритмия устанавливается объективно, с помощью средств инструментальной диагностики. Аритмия может быть выявлена и при отсутствии каких-либо жалоб, и наоборот: жалобы на нарушения сердечного ритма могут не подтверждаться инструментально.
Аритмия у мужчин встречается в полтора раза чаще, чем у женщин. Еще один фактор, увеличивающий риск возникновения аритмии, — возраст. В 50 лет аритмия выявляется у 1% обследуемых, в 60 лет – уже у 10%. Однако она может развиться и в детстве. Аритмия выявляется у 0,8% детей.
Виды аритмии
Наиболее часто встречаются следующие разновидности аритмии:
- синусовая тахикардия. Тахикардия – это повышенная частота сердечных сокращений. Синусовым называется основной узел проводящей системы миокарда. Именно нарушение его работы вызывает синусовую тахикардию. Частота сердечных сокращений при этом увеличивается до 120-150 ударов в минуту. Синусовая тахикардия может быть физиологической – вызванной причиной, не связанной с заболеваниями (физической нагрузкой, перегреванием, эмоциональными переживаниями). В этом случае после прекращение вызвавшей тахикардию причины нормальное сердцебиение должно восстановиться. Если тахикардия не связана с подобными состояниями, то она, скорее всего, имеет патологическую природу;
- брадикардия — замедление ритма сердца (частота сердечных сокращений менее 60 ударов в минуту);
- пароксизмальная тахикардия. Пароксизмальная тахикардия характеризуется приступообразным увеличением сердечного ритма до 140-200 сокращений в минуту. Приступ начинается и заканчивается внезапно. С началом приступа необходимо принять горизонтальное положение и вызвать скорую помощь;
- мерцательная аритмия – беспорядочное сокращение сердца. При мерцательной аритмии сердце не сокращается как единое целое, отдельные группы мышечных волокон предсердий сокращаются не скоординировано, хаотично. В результате сердечный ритм может колебаться в пределах от 40 до 500 ударов в минуту. Приступ мерцательной аритмии может предшествовать инсульту, поэтому, если подобный приступ наблюдается впервые, необходима срочная госпитализация.
Причины аритмии
Сердце обладает свойством автоматизма. Оно сокращается под воздействием импульсов, которые вырабатываются в самом сердце. За генерацию и проведение импульсов отвечает проводящая система миокарда, образуемая узлами нервной ткани. Нарушения в работе этой системы приводят к сбою сердечного ритма.
Вызвать аритмию могут сердечно-сосудистые заболевания:
- ишемическая болезнь сердца (нарушение кровообращения сердечной мышцы);
- перенесенный инфаркт миокарда. В 15% случаях наблюдается такое осложнение, как постинфарктная аневризма – выпячивание стенки желудочка сердца. Аневризматический сегмент не участвует в сокращении, что приводит к возникновению аритмии;
- кардиомиопатии (изменения размера и формы сердца), а также врожденные и приобретенные пороки сердца;
- миокардиты (воспалительные заболевания сердечной мышцы);
- артериальная гипертензия.
Кроме этого аритмия может быть вызвана:
- вегето-сосудистой дистонией;
- нарушением электролитного баланса организма (в результате острого недостатка магния, а также дефицита или переизбытка калия и кальция);
- курением, злоупотреблением алкоголем, отравлением;
- стрессом;
- физическими нагрузками;
- лихорадочными состояниями при инфекционных заболеваниях;
- эндокринными нарушениями. В частности, аритмия может наблюдаться во время климакса.
Учащенное сердцебиение
Ощущение сердцебиения – это основной симптом аритмии. Но иногда он может отсутствовать, то есть человек не замечает, что ритм его сердечных сокращений нарушен.
Подробнее о симптоме
Головокружения
Слабости при аритмии могут сопутствовать головокружения.
Боли в груди
Одышка
В результате нарушения ритма работы сердца кислород перестаёт поступать в органы равномерно. В подобных случаях, когда организм чувствует недостаток кислорода, он пытается его компенсировать, увеличив частоту дыхания. Возникает одышка.
Подробнее о симптоме
Обмороки
При аритмии возможны эпизоды потери сознания.
Нарушения артериального давления
Аритмия приводит к отклонению артериального давления от нормального в ту или иную сторону.
Для диагностики аритмии используются:
ЭКГ
ЭКГ – простое и информативное исследование, позволяющее врачу получить необходимую информацию о ритме сердечной мышцы. На электрокардиограмме видно, есть аритмия или нет, а если есть, то ЭКГ позволит определить вид аритмии.
Подробнее о методе диагностики
Холтеровское мониторирование
Холтеровское мониторирование используется для диагностики аритмии и контроля за ходом её лечения. Пациенту на тело прикрепляется прибор, ведущий запись активности сердца в течение суток.
При этом человек ведёт обычный для себя образ жизни (единственное, прибор нельзя мочить). Результаты мониторинга потом обрабатываются на компьютере.
Подобный метод позволяет выявить эпизоды аритмии, вызванные привычной ежедневной нагрузкой, – для этого не требуется оказаться на приёме у врача именно в этот момент.
Тредмил-тест
Тредмил-тест – это электрокардиографическое исследование, которое выполняется во время физической нагрузки на специальной беговой дорожке (тредмиле). Подобная функциональная проба позволяет выявить нарушения ритма сердца, которые обычно проявляются только во время повышенной нагрузки, а в состоянии покоя отсутствуют.
Подробнее о методе диагностики
Записаться на диагностику
Методы лечения аритмии
Лечение аритмии зависит от ее вида, причины, обусловившей возникновение аритмии, и индивидуального состояния пациента.
При любой аритмии полезны действия, направленные на нормализацию образа жизни и общее оздоровление, в том числе правильное питание, здоровый сон, отказ от курения и других вредных привычек, дозированные физические нагрузки, такие как лечебная ходьба, плавание, катание на велосипеде.
Медикаментозное лечение
Основу медикаментозного лечения составляют антиаритмические препараты. В некоторых случаях врач может посчитать, что медикаментозного лечения не требуется. Ни в коем случае нельзя применять препараты по собственному усмотрению, без консультации с врачом.
Консультация специалиста
Для лечения аритмии следует обращаться к кардиологу. Врачи-кардиологи АО «Семейный доктор» имеют богатый опыт
диагностики и лечения аритмий. Если Вам необходимо углублённое обследование состояние Вашего сердца, обращайтесь в высокотехнологичные подразделения нашей сети – Центр реабилитации (Поликлиника №5) и Госпитальный центр.
Все заболевания
Сайт использует cookies. Правила использования.
Как бессонница влияет на мозг?
Всем интуитивно понятно, что бессонница пагубно отражается на функционировании мозга. По крайней мере, не выспавшись, гораздо хуже соображать и медленнее производить элементарные мыслительные операции.
Даже «автопилот» (доведённый до автоматизма вроде запирания входной двери на ключ, когда уходят из дома) дает «осечку» или «выключается» напрочь, когда человек не высыпается, и он не можем вспомнить, закрыл ли квартиру, выключил ли газ или утюг.
Что уж говорить о более серьезных задачах, требующих активной интеллектуальной работы.
И здесь не играют никакой роли ни образование, ни профессия, ни возраст, ни уровень IQ человека. Периодически не высыпаются и временно «глупеют» все. Систематический дефицит сна оказывает влияние на головной мозг точно также, как и хронический алкоголизм, замедляя, а затем и «выключая» нейроны, снижая тем самым интеллектуальный потенциал человека.
Недосыпание приводит к болезням
Проблемы со сном могут являться признаками серьезных заболеваний и, более того, могут повышать риск их возникновения или прогрессирования.
Например, уже доказано, что в результате недосыпания, увеличивается вероятность развития второго типа сахарного диабета, поскольку происходит грубый гормональный сбой и нарушается выработка собственного инсулина.
А вот у диабетиков со стажем низкое качество сна обусловлено необходимостью часто ходить в туалет по ночам. И пагубный круг «недосып — нехватка инсулина — высокий сахар в крови — диабет» окончательно и прочно замыкается.
Бессонница существенно увеличивается с развитием заболеваний сердца и сосудистой системы. Это также подтвердили несколько авторитетных зарубежных исследований.
Причем люди с сердечными патологиями (также, как и диабетики со стажем) плохо и очень чутко спят.
У многих из них развивается мерцательная аритмия, сердечная недостаточность, острое или хроническое поражение миокарда.
Также повышенная предутренняя тревожность свойственна гипертоникам. Именно под утро начинает повышаться артериальное давление, иногда — до критического для сосудов уровня. Поэтому многие больные гипертонией боятся «пропустить» гипертонический криз, инсульт или инфаркт во сне.
В итоге сама необходимость заснуть и «выключить» самоконтроль становится для них стрессовым фактором. Такие люди рано просыпаются, не добирают часов сна, и весь день чувствуют себя разбитыми. А вечером проваливаются в сон, который опять прервется задолго до рассвета.
И такая ситуация хронического дефицита сна может длиться годами, усугубляя основную болезнь.
Когда пора обращаться к сомнологу?
Почему-то сформировался массовый стереотип, что сон — личное дело человека.
Вот с кашлем или болью в сердце записываются на прием, а с расстройствами сна будут бороться сами, ведь бессонница — не болезнь. На самом деле это не так.
И врачи-сомнологи выделяют десятки модификаций и причин этой патологии. Дефицит сна — это важная, очень существенная причина для обращения к доктору.
Обязательно нужно попасть на прием к врачу-сомнологу (или хотя бы неврологу), если:
- по утрам человек просыпается за час-два до звонка будильника и больше не может уснуть, как бы этого не хотелось;
- до обеда мучается головной болью, связывая ее с тем, что не выспался;
- чувствуется сонливость и вялость в течение всего дня;
- заметно теряется интерес к чтению, разгадыванию кроссвордов, интеллектуальным телепередачам;
- вечером присутствует чувство дискомфорта или страха, что опять нет сна (так называемый «невроз засыпания»);
- по ночам часто просыпается;
- близкие, родные жалуются, что по ночам храп сильный.
Опасность апноэ
Вот на последний симптом, нужно обратить особенно серьезное внимание, поскольку храп — фактор вероятной смерти во сне. Храпуну трудно в это поверить, да и знает он об этой проблеме, как правило, со слов близких, которые спят в этой же комнате. Тем не менее, это так.
Храп может быть признаком такого серьезного заболевания как ночное апноэ, при котором за время сна происходят кратковременные остановки дыхания. Они могут случаться до 10 раз за час. Конечно, за это время организм недополучает колоссальное количество кислорода, при этом происходит сильный выброс адреналина, быстро повышается давление.
И в эти моменты, нередко происходят тяжелые приступы аритмии, в результате может произойти инфаркт или инсульт. Как известно, острые патологии в мозговом кровообращении довольно часто происходят именно под утро — и человек может просто не проснуться.
Провериться на предмет обструкционного апноэ и лечиться нужно обязательно, если не только храп, но и чувствуется дневная разбитость, сонливость в транспорте или в очереди в поликлинику, за чтением книги или просмотре фильма.
Аритмия
Консультация кардиолога – 1 750 руб.
Содержание статьи:
Аритмия возникает, когда изменяется регулярный ритм сердца, например, частота сокращений патологически ускоряется или чрезмерно замедляется. Также определяется сердечная аритмия, когда сердце бьется нерегулярно, пропускает удары или не синхронно сокращаются отдельные части – предсердия и желудочки.
В нашей стране около 5 миллионов человек страдают аритмией, наряду с другими поражениями сердечной мышцы, и большинство из них старше 50 лет. У некоторых также есть пороки сердца, гипертония, атеросклероз венечных сосудов.
В подавляющем большинстве случаев аритмия сама по себе не опасна для жизни и здоровья сердца, но ее наличие может предрасполагать пациента к ряду проблем (например, к инсульту).
Существует много различных типов аритмий, их значение и последствия различны.
Нормальное биение сердца контролируется электрическими сигналами, посылаемыми из определенного сегмента ткани сердечной мышцы, называемого синусовым узлом.
Этот естественный кардиостимулятор расположен в верхней части правого предсердия. Сердце разделено на четыре камеры: два предсердия сверху и два желудочка снизу.
Работа предсердий заключается в том, чтобы наполнять желудочки кровью, которые затем выполняют тяжелую работу по прокачке ее через остальное тело.
При нормальном сердцебиении электрический импульс проходит по мышечной ткани, активируя желудочки на доли секунды позже предсердий. При аритмии с этим сигналом есть проблемы, пульс отклоняется от нормы Источник:Эпидемиология аритмий (обзор данных литературы). Затонская Е.В., Матюшин Г.В., Гоголашвили Н.Г., Новгородцева Н.Н. Сибирское медицинское обозрение, 2016. с. 5-16.
Типы аритмий
Существует много различных видов и форм аритмий, но те, которые поражают желудочки, обычно более серьезны, чем проблемы предсердий. Аритмии могут быть вызваны либо медленным сердцебиением (брадикардия), либо быстрым сердцебиением (тахикардия).
Низкая частота сердечных сокращений может возникнуть из-за синдрома слабости синусового узла. Это происходит, когда естественный кардиостимулятор сердца выходит из строя, вызывая более медленную передачу электрических сигналов, сокращающих сердце.
Патология чаще встречается у пожилых людей и может ухудшаться при приеме некоторых лекарств (например, бета-блокаторов), которые также замедляют частоту сердечных сокращений.
Блокада сердца происходит, когда электрический сигнал, посылаемый из верхних камер сердца (предсердий) в нижние камеры сердца (желудочки), прерывается. Без этой передачи сигнала, сердце не может эффективно сокращаться, чтобы перекачивать кровь в тело.
Учащение пульса может быть результатом фибрилляции предсердий (ФП). Клиника аритмии включает беспорядочные сигналы, которые запускаются в быстрой последовательности. Они вызывают фибрилляцию, которая представляет собой нескоординированное дрожание мышечной стенки предсердий. Его часто описывают как «судороги сердца».
Предсердия перестают эффективно перекачивать кровь, но в желудочки попадает достаточно крови, чтобы сердце могло функционировать. Однако ФП потенциально опасна, поскольку кровь может скапливаться в предсердии и приводить к образованию сгустка. Если один из этих сгустков попадает в мозг, он вызывает инсульт.
ФП – наиболее распространенная форма опасной аритмии, поражающая почти 1% населения. Она чаще встречается у пожилых людей, поражая около 5% населения старше 69 лет. Одно исследование показало, что у каждого четвертого человека старше 40 лет развивается ФП Источник:К вопросу о классификации сердечных аритмий. Батьянов И.С., Батьянова Е.И.
Кардиоваскулярная терапия и профилактика, 2005.
Фибрилляция желудочков (ФЖ) это наиболее опасная форма аритмии. Желудочки подергиваются, но не качают кровь. Если подергивание не прекращается само по себе или в результате разряда дефибриллятора, такое осложнение аритмии грозит летальным исходом.
Причины аритмии сердца у мужчин или женщин
Есть два распространенных способа развития аритмий, которые могут определяться у конкретного пациента.
Возможны проблемы с инициированием электрического сигнала: либо синусовый узел срабатывает ненормально, либо есть конкурирующий импульс в другом месте сердца.
Второй вариант –проблемы с проведением электрического импульса: затруднены соединения от предсердий к желудочкам (это часто называют блокадой сердца).
У людей с сердечными заболеваниями особенно высока вероятность развития аритмий, так болезни сердца, повреждения могут помешать сигналу из предсердий достичь желудочков, или возникает ненормальное срабатывание определенных участков сердца.
Высокое кровяное давление и сверхактивная щитовидная железа также увеличивают вероятность возникновения аритмий. Алкоголь также может вызывать предсердные и желудочковые аритмии.
Некоторые лекарства, такие как деконгестанты, а также многие лекарства, отпускаемые по рецепту, могут сделать сердце восприимчивым к аритмии, и их следует применять с осторожностью у людей с сердечными заболеваниями.
Также существуют наследственные и врожденные (присутствующие с рождения) типы аритмии, часто приводящие к тому, что в желудочки попадает слабый или запоздалый сигнал.
Желудочки могут излучать собственный сигнал, но он часто составляет менее 40 ударов в минуту вместо обычных 60-90 сокращений, характерных для синусового узла Источник:«Новая теория аритмии» проясняет причины аритмий и некоторых «Нарушений обмена веществ». Ермошкин В.И. Образовательный вестник «Сознание», 2015. с. 22-30.
Симптомы
Когда сердце бьется быстрее, чем обычно, это называется тахикардией. Симптомы и признаки аритмии включают:
- дискомфорт в груди,
- учащенное сердцебиение,
- головокружение,
- иногда обморок.
Когда сердце сокращается медленнее, чем обычно, это называется брадикардией. Она может вызвать усталость, головокружение, дурноту и обмороки, поскольку обычно вызывает низкое кровяное давление.
Время от времени почти у каждого может трепетать сердце, и обычно это ничего не значит. Чаще симптомы аритмии сердца бывают у мужчин и лечение нужно далеко не всегда.
Но если у человека болит грудь, он чувствует слабость или замечает, что пульс нерегулярный, либо очень частый, либо очень медленный в течение длительного периода, пора обратиться к врачу Источник:Взгляд изнутри в центре внимания пациент с аритмией. Бокерия О.Л. Анналы аритмологии, 2014. с. 196-199.
Симптомы данной болезни могут не проявляться. Аритмия может быть обнаружена специалистом и при обыкновенном диспансерном обследовании: до проявления каких-либо ее признаков. Но преимущественно нарушению сердечного ритма свойственны следующие признаки:
- болевые ощущения в груди;
- повышенное чувство сердцебиения;
- ускоренное биение сердца;
- замедленное биение сердца;
- одышка;
- потери сознания или обморочные состояния.
В большинстве случаев, у человека, имеющего определенный вид аритмии, такая аритмия возникает неоднократно.
Некоторые виды аритмий поначалу протекают бессимптомно, либо с небольшим количеством симптомов. Другие типы аритмий, напротив, проявляются в ярко выраженной симптоматике, но не страшны серьезными последствиями. Обычно характер протекания и тяжесть основной болезни сердца, которая служит причиной аритмии, более важны, чем сама аритмия.
Чем опасна аритмия
По причине того, что аритмия может негативно влиять, а кроме того, и сама оказывать отрицательное воздействие на работу сердца (нарушать функционирование клапанного аппарата, истощать сердечную мышцу, повлечь за собой увеличение размера полостей сердца), риск возникновения аритмии можно снизить при ведении здорового образа жизни, подразумевающего правильное питание и наличие физических нагрузок.
Диагностика
Стетоскоп по-прежнему является ценным инструментом для выявления аритмий, но есть и современные тесты, которые могут точно определить проблему и признаки аритмии сердца у женщин либо мужчин. Электрокардиограмма (ЭКГ) отображает график электрической активности сердца с помощью небольших электродов, прикрепленных к груди.
Кривая на этих графиках показывает тип аритмии. Поскольку аритмия может не возникнуть в больнице, есть портативные ЭКГ, которые пациент носит дома.
Некоторые из них постоянно включаются в течение определенного периода времени (называемые монитором Холтера), а другие включаются, когда человек чувствует аритмию (это называется монитором событий или петлевым регистратором).
Определенные аритмии могут быть связаны с физическими упражнениями, поэтому пациентов могут попросить пройтись по беговой дорожке или покататься на велотренажере, подключив его к аппарату ЭКГ.
Электрофизиологическое исследование (ЭФИ)– более сложный тест. Тонкие трубки вставляются в кровеносный сосуд ноги и направляются к сердцу. Они удерживают электроды, которые могут найти мышечную ткань, которая может вызывать аномальную электрическую активность.
Современные методы лечения
В некоторых случаях аритмии возникают из-за вредных привычек, таких как употребление слишком большого количества алкоголя. Отказ от привычки будет реальной помощью при аритмии. Снижение стресса, отказ от кофеина, улучшение диеты, увеличение количества упражнений, которые пациент делает в течение недели, также может снизить частоту возникновения аритмий.
Прежде чем начинать такие изменения, следует сначала поговорить со своим врачом. У других аритмии являются симптомом сердечного заболевания, и они не исчезнут, если не будет решена основная проблема.
К счастью, многие люди могут получить пользу от инвазивного лечения аритмии сердца при помощи современных медицинских вмешательств, особенно в области хирургии и установки специальных электрических устройств.
Возможно и медикаментозное лечение сердечной аритмии. Есть несколько лекарств, которые могут замедлить учащенное сердцебиение (известные как «антиаритмические препараты»). Бета-адреноблокаторы– лекарства, которые очень полезны для контроля частоты сердечных сокращений у людей с различными сердечными заболеваниями.
Блокаторы кальциевых каналов также могут использоваться для контроля частоты сердечных сокращений. Часто эти препараты можно использовать более чем для одной цели (например, для контроля сердечного ритма, высокого кровяного давления, защиты сердца после сердечного приступа).
Препарат Дигоксин получают из вещества под названием Дигиталис, которое уже более 200 лет используется при аритмии.
Другие лекарства, называемые антиаритмическими средствами, могут преобразовать ненормальный ритм в нормальный и предотвратить повторение приступов (известное как «контроль ритма»).
Пациентам с фибрилляцией предсердий (ФП) обычно назначают антикоагулянт Варфарин, который разжижает кровь и препятствует образованию тромбов и возникновению инсультов.
Недавние исследования показали, что контроль частоты сердечных сокращений и адекватная антикоагуляция очень важны (возможно, даже более важны, чем контроль ритма) для людей с определенными видами аритмий (например, ФП).
В некоторых случаях ФП возвращается в нормальный ритм с помощью лечения, называемого кардиоверсией. Пациенту дают небольшой электрический разряд, который «сбрасывает» естественный кардиостимулятор в сердце Источник:Инновации в лечении аритмии сердца. Ж.А. Арзыкулов, А.А. Омаров, Б.Б. Китуев, Ф.А. Турсунова, А.А. Ештай, Н.Г. Павлова. Вестник хирургии Казахстана, 2012. с. 4-5.
Многие аритмии можно полностью вылечить с помощью радиочастотной абляции. Тонкие катетеры проводятся в сердце, чтобы посылать радиоволны прямо на электрические пути, несущие несоответствующие сигналы. Эти волны разрушают патологическую ткань, не позволяя ей вызвать нарушение сердечного ритма. Искусственные кардиостимуляторы могут взять на себя работу по генерации электрических сигналов.
Они не ограничиваются лечением низкой частоты сердечных сокращений, новейшие кардиостимуляторы также могут контролировать высокую частоту сердечных сокращений. Они могут работать до 15 лет от одной батареи для профилактики аритмии сердца. Некоторые экономят электроэнергию, отключаясь, когда сердцебиение нормальное. Большинство юнитов помещается под кожу, требуется лишь незначительная операция.
Первая помощь при приступе аритмии
Дефибрилляторы – это устройства, которые перезапускают заблокированные мышцы сердца с помощью ударов электричества в грудь.
Дефибрилляторы эффективны при остановке сердца при фибрилляции желудочков, но поскольку фибрилляция желудочков может привести к летальному исходу менее чем за 4 минуты, их следует использовать как можно раньше.
Большинство дефибрилляторов – это внешние устройства, но сейчас есть автоматические имплантируемые кардиовертеры/дефибрилляторы (AICD). Эти устройства могут быть размером с кардиостимуляторы. Они могут обнаружить опасную фибрилляцию и вернуть сердце в норму до того, как будет нанесен какой-либо вред.
Источники статьи:
- «Новая теория аритмии» проясняет причины аритмий и некоторых «Нарушений обмена веществ». Ермошкин В.И. Образовательный вестник «Сознание», 2015. с. 22-30
- Инновации в лечении аритмии сердца. Ж.А. Арзыкулов, А.А. Омаров, Б.Б. Китуев, Ф.А. Турсунова, А.А. Ештай, Н.Г. Павлова. Вестник хирургии Казахстана, 2012. с. 4-5
- К вопросу о классификации сердечных аритмий. Батьянов И.С., Батьянова Е.И. Кардиоваскулярная терапия и профилактика, 2005
- Взгляд изнутри в центре внимания пациент с аритмией. Бокерия О.Л. Анналы аритмологии, 2014. с. 196-199
- Сердечные аритмии с точки зрения их размерности. Убиенных А.Г. Измерение. Мониторинг. Управление. Контроль, 2017. с. 70-76
- Эпидемиология аритмий (обзор данных литературы). Затонская Е.В., Матюшин Г.В., Гоголашвили Н.Г., Новгородцева Н.Н. Сибирское медицинское обозрение, 2016. с. 5-16
Малая Балканская, д. 23 (м. Купчино)
Часы работы:
Ежедневно с 9.00 до 22.00
Дунайский проспект, д. 47 (м. Дунайская)
Часы работы:
Ежедневно с 9.00 до 22.00
Проспект Ударников, д. 19 корп. 1 (м. Ладожская)
Часы работы:
Ежедневно с 9.00 до 22.00
Выборгское ш., д. 17 корп. 1 (м. Пр-т Просвещения)
Часы работы:
Ежедневно с 9.00 до 22.00
Маршала Захарова, д. 20 (м. Ленинский пр-т)
Часы работы:
Ежедневно с 9.00 до 22.00