Лекарства от мигрени. Фото лицензировано: Envato Elements Item
Мигрень — серьезное неврологическое заболевание, поражающее миллионы людей, большинство из которых женщины. Характерный симптом мигрени — часто невыносимая, изнурительная головная боль, обычно описываемая как интенсивная пульсирующая боль в одной области головы.
Боль может сопровождаться чувствительностью к свету и звуку, тошнотой и рвотой. У некоторых людей перед мигренью отмечается расстройство зрения (аура), включающее «мерцание воздуха», зигзагообразные линии, временную слепоту.
Как действуют лекарства от мигрени
Лекарства от мигрени не лечат мигрень — это неизлечимое состояние, а борются с ее симптомами, используя один из двух подходов:
- облегчая симптомы.
- предотвращая приступы мигрени.
Часто больные, страдающие мигренью, чтобы преодолеть приступ, принимают простые безрецептурные обезболивающие препараты, например, ацетаминофен, противовоспалительные препараты — напроксен и ибупрофен, рецептурные комбинации барбитуратов и лекарств. Хотя этот тип лечения облегчает симптомы, он не ориентирован на физиологические процессы, вызывающие приступ мигрени.
Симптомы мигрени частично обусловлены расширением кровеносных сосудов в головном мозге. До недавнего времени выбор лекарств, противодействующих этому эффекту, был крайне ограничен. Новые лекарства от мигрени — триптаны направлены именно на устранение этой причины. Они сужают кровеносные сосуды и устраняют общее нарушение в цепочке химических событий, вызывающих мигрень.
Если приступы мигрени происходят более одного раза в неделю или лекарства плохо снимают симптомы, пациенту с мигренью может потребоваться перейти на профилактическую терапию.
Специальных препаратов на 100% излечивающих мигрень не существует. Но многие препараты, разработанные для лечения других патологий, помогают предотвратить мигрень. К ним относятся некоторые лекарства от артериального давления, некоторые антидепрессанты и противосудорожные препараты.
Типы лекарств от мигрени
Некоторые из лекарств от мигрени, используемых для лечения или профилактики головных болей, также используются для снятия других состояний.
В терапии мигрени используются антидепрессанты, противосудорожные средства, антигистаминные и наркотические анальгетики.
Также есть лекарства от мигрени, непосредственно нацеленные на болевые пути, связанные с мигренозными головными болями, а не на боль в целом.
Лекарства от мигрени делятся на две большие категории:
- Первая включает препараты, останавливающие прогрессирование мигреней, как только они начинаются. Чем раньше такие лекарства приняты при приступе мигрени, тем лучше они работают.
- Ко второй категории относятся препараты, предотвращающие возникновение мигрени.
Безрецептурные препараты от мигрени, используемые для лечения боли, включают обезболивающие, НПВП и кофеин, в том числе:
- Аспирин;
- Напроксен (Напросин);
- Ибупрофен (Мотрин);
- Ацетаминофен (Тайленол);
- или их комбинация.
Недостаток приема обезболивающих и нестероидных противовоспалительных препаратов — при ежедневном приеме головные боли могут ухудшаться из-за накопления действующего вещества в организме.
Отпускаемые по рецепту препараты, используемые для облегчения боли, — НПВП и барбитурат. Их часто принимают с ацетаминофеном и кофеином с кодеином или без него. Барбитураты — седативное средство и могут быть полезны, помогая заснуть при болях.
Хотя обезболивающие, нестероидные противовоспалительные препараты и барбитураты снимают боль, они не устраняют основную физиологию – в основном расширение кровеносных сосудов в головном мозге. Это делается двумя классами препаратов от мигрени: эрготаминами и новыми лекарствами — триптанами.
Алкалоиды — каферго и Дигидроэрготамин Мезилат – мощные препараты, сужающие кровеносные сосуды. Поскольку возможный побочный эффект этих лекарств от мигрени — тошнота, некоторые люди принимают эрготамины в сочетании с лекарствами, предотвращающими тошноту.
Триптаны нацелены на серотониновые рецепторы. Эти препараты вызывают сужение кровеносных сосудов и общее прерывание в цепочке химических событий, вызывающих мигрень.
Триптаны включают целый спектр препаратов:
- Альмотриптан;
- Элетриптан (Релпакс);
- Фроватриптан (Фрова);
- Наратриптан;
- Ризатриптан (Максалт);
- Суматриптан (Имитрекс, Зекуити);
- Золмитриптан (Зомиг).
Хотя специфические триптаны отличаются способностью предотвращать повторение головных болей мигрени, они обычно одинаково эффективны в их облегчении. Триптаны более специфичны для мигрени, чем самые ранние эрготамины.
Другие препараты от мигрени, используемые для облегчения боли, включают комбинацию, содержащую сосудосуживающие, седативный дихлоральфеназон и анальгетик ацетаминофен. FDA классифицировало как «возможно» эффективный при мигрени изометептен.
Также используются для облегчения симптомов мигрени антигистаминные препараты.
Такие лекарства нейтрализуют действие гистамина, расширяющего кровеносные сосуды и вызывающего воспаление в организме – тот же тип реакции, наблюдаемый во время приступа мигрени.
Антигистаминные препараты широко сгруппированы в седативных способах. Примером успокаивающего типа — димедрол. Пример более современного препарата — лоратадин (Claritin).
Мигрень – гемикрания. фото лицензировано: Envato Elements Item
Препараты для профилактики мигрени
Профилактическая терапия рассматривается у пациентов, страдающих:
- рецидивирующими мигренями, приводящими к значительному снижению активности;
- частыми мигренями, требующими лечения более двух раз в неделю;
- мигренями, не реагирующими или плохо реагирующими на симптоматическое лечение.
В настоящее время не существует препаратов, специально направленных на предотвращение мигрени. Но доказано, что некоторые лекарства от артериального давления, антидепрессанты, противосудорожные средства и лекарственные растения оказывают благотворное влияние на профилактику мигренозных головных болей.
Важно понимать, что профилактические препараты могут не приносить немедленной значительной пользы и максимальный эффект может не наблюдаться неделями, порой до 6 месяцев.
Есть лекарства, доказавшие эффективность в контролируемых клинических испытаниях. Они рекомендованы Американским обществом головных болей и Американской академией неврологии (AAN) для профилактики мигрени:
- Дивальпроекс натрия / вальпроат натрия;
- Топирамат (Топамакс);
- Метопролол (Лопрессор, Топрол XL);
- Пропранолол (Индерал);
- Тимолол (Блокаден).
Другие лекарства, используемые для предотвращения головных болей мигрени, включают:
- Ингибиторы АПФ: Лизиноприл (Принивил);
- Антагонисты рецепторов ангиотензина II (ARBS): Кандесартан;
- Бета-адреноблокаторы: Атенолол (Тенормин), Надолол.
- Блокаторы кальциевых каналов: Дилтиазем (Кардизем), Нимодипин (Нимотоп), Верапамил (Изоптин, Калан);
- Трициклические антидепрессанты: Амитриптилин, Нортриптилин (Нортриптилин гидрохлорид, Памелор), Имипрамин, Доксепин (Силенор).
- Другие антидепрессанты: Пароксетин (Паксил), Флуоксетин (Прозак), Сертралин (Золофт).
- Противоэпилептические препараты: Топирамат (Топамакс), Габапентин (Нейронтин), Дивалпроекс натрия.
- Коэнзим Q10 (CoQ10), добавки магния.
Побочные эффекты лекарств от мигрени
Таблица 1. Побочные эффекты лекарств, применяемых при мигренях
| Препараты | Побочные эффекты |
| Триптаны | сонливость; |
- стеснение в шее и груди.
- Наиболее распространенным побочный эффект эрготаминов — тошнота.
Бета-адреноблокаторы
утомление; - депрессия;
- тошнота;
- бессонница;
- головокружение;
- низкое кровяное давление.
Блокаторы кальциевых каналов
запор; - головокружение;
- снижение кровяного давления.
Трициклические антидепрессанты
изменения веса; - сухость во рту;
- вялость;
- снижение либидо.
Другие антидепрессанты
изменения веса; - снижение либидо.
Противосудорожные препараты: симптомы зависят от конкретного лекарстваДивалпроекс натрия
понос; - головокружение;
- сонливость;
- выпадение волос;
- звон в ушах;
- изменения зрения;
- озноб;
- изменения веса.
Габапентин
сонливость; - головокружение;
- утомляемость;
- изменения зрения;
- сухость во рту;
- изменения веса;
- тошнота;
- запор.
Топирамат
слабость; - утомляемость;
- сонливость;
- головокружение;
- трудности с концентрацией внимания;
- покалывание в конечностях;
- потеря аппетита;
- понос;
потеря веса.
Частые побочные эффекты, связанные с препаратами, используемыми при мигрени — желудочно-кишечные проблемы.
Дивалпроекс натрия (Depakote, Депакот) нельзя принимать пациентам с заболеваниями печени и поджелудочной железы.
В 2006 году FDA предостерегло от комбинации препаратов триптана с селективными ингибиторами обратного захвата серотонина (СИОЗС) и селективными ингибиторами обратного захвата норадреналина (ИОЗН). Совместный прием таких препаратов может привести к перегрузке организма серотонином, вызывая так называемый «серотониновый синдром».
- Симптомы этого опасного для жизни состояния включают резкое повышение артериального давления, учащенное сердцебиение и повышенную температуру тела.
- Таблица 2. Препараты, относящиеся к группам СИОЗС и ИОЗН
| СИОЗС | ИОЗН |
| Циталопрам (Целекс); |
- Эсциталопрам (Лексапро);
- Флуоксетин (Прозак);
- Флувоксамин;
- Оланзапин / флуоксетин;
- Пароксетин (Паксил);
- Сертралин (Золофт).
Дулоксетин (Симбалта); - Сибутрамин (Меридиа);
- Венлафаксин (Эффексор).
Алкалоиды кукурузы нельзя назначать совместно с лекарствами, ингибирующими (подавляющими) ферменты печени. Это может привести к опасному для жизни снижению кровообращения в конечностях и мозге.
Эти лекарства включают в себя:
- Макролидные антибиотики:эритромицин (Бензамицин, Эмгель, Илотицин), кларитромицин (Биаксин) и тролеандомицин;
- Ингибиторы протеазы ВИЧ: ритонавир (Norvir), индинавир;
- Азоловые противогрибковые: кетоконазол, флуконазол (дифлюкан), итраконазол (Споранокс).
Топирамат (Топамакс) может привести к снижению потоотделения и повышению температуры тела. Особенно это опасно в жаркую погоду. Поэтому при приеме топирамата в теплое время года очень важно носить легкую одежду и пить много жидкости. Если температура тела повышается, следует обратиться к врачу.
Препараты от мигрени, безопасные для применения во время беременности
Головные боли мигрени могут учащаться во время беременности. Мигрень также может появиться во время беременности впервые. Наиболее безопасные для беременных немедикаментозные методы, их следует попробовать в первую очередь. Помогают при мигренях:
- сон;
- легкий массаж головы;
- пакеты со льдом к месту боли;
- изменения образа жизни.
Если требуется лечение препаратами, то обычно назначаются:
- 1 линия — ацетаминофен (Тайленол). При правильном применении ацетаминофен не влияет на протекание беременности и плод.
- 2 линия — нестероидные противовоспалительные препараты (НПВП). Их можно принимать по назначению врача во втором триместре, и нельзя — в третьем.
- 3 линия — опиоиды. Но длительное использование опиоидов приводит к зависимости и наркомании.
Триптаны назначают при умеренных и тяжелых симптомах у женщин, не реагирующих на другие методы лечения. Суматриптан — старейший и наиболее изученный триптан, допустимый во время беременности. В исследованиях он не показал повышенного риска врожденных дефектов или выкидыша в реестре беременностей у 600 пациенток, получавших суматриптан во время беременности.
Эрготамины не следует использовать во время беременности, так как они могут вызвать сокращения матки и спазм сосудов.
Женщинам, страдающим частыми мигренозными головными болями, полезна профилактическая терапия. Для этого применяются бета-блокаторы: пропранолол, метопролол и атенолол. Верапамил — предпочтительный блокатор кальциевых каналов, так как он относительно безопасен и обладает хорошей переносимостью.
Также могут рассматриваться у некоторых пациенток, особенно с депрессией, низкие дозы антидепрессантов — селективных ингибиторов обратного захвата серотонина (СИОЗС), ингибиторов обратного захвата серотонина норадреналина (ИОЗН) или трициклических антидепрессантов (ТЦА).
Какие препараты от мигрени безопасны для применения во время грудного вскармливания?
Хотя во время грудного вскармливания безопаснее избегать всех лекарств, это не всегда возможно. Поэтому, чтобы избежать побочных реакций у грудного ребенка, препарат следует принимать в наименьшей эффективной дозе и в течение как можно более короткого времени.
Как правило, препараты, применяемые во время беременности, можно продолжать принимать и после родов. Исключение составляет аспирин, вызывающий кровотечение и синдром Рэя у ребенка, поэтому его следует избегать.
Матери, вынужденные принимать сильные лекарства, также должны рассмотреть возможность искусственного вскармливания.
Похожее
Антитела при мигрени
Антитела при мигрени — это новейшие профилактические препараты, специально разработанные для лечения мигрени. Большинство современных препаратов, используемых для профилактического лечения мигрени, были разработаны для других состояний. Поэтому появление моноклональных антител это значимое событие для пациентов с мигренью.
Статью подготовил врач-невролог Жакупбаев Авель Ильдарович
Что такое антитела?
Это белки крови, выделяющиеся иммунитетом в ответ на появление в крови чужеродных веществ, ядов, бактерий, вирусов (их называют антигены). Особенность антител в том, что они избирательны.
К каждому антигену нужно свое антитело, как ключ к замку. Эта избирательность навела ученых на мысль, что можно искусственно синтезировать антитела, например против опухоли. Так появились первые синтезированные моноклональные антитела.
Сейчас моноклональные антитела используют для лечения мигрени.
Как работают антитела при мигрени.
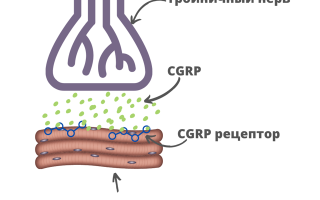
Мигрень — это заболевание головного мозга. Исследования показывают, что во время приступа мигрени тройничным нервом выделяется нейропептид CGRP (кальцитонин-ген родственный пептид). CGRP участвует в различных болевых процессах. А во время приступа мигрени CGRP играет ключевую роль в развитии головной боли.
Если убрать нейропептид CGRP из организма, то головные боли проходят. С этой целью синтезировали моноклональные антитела, которые прицельно атакуют нейропептид CGRP или блокируют рецепторы, на которые действует CGRP, чтобы предотвратить развитие мигрени.
- Препараты, зарегистрированные в РФ и применяемые в Смарт Клиник:
- Эренумаб (Иринекс) – действует на рецептор CGRP
- Фреманезумаб (Аджови) – действует непосредственно на CGRP
- Как вводится препарат?
- Антитела при мигрени вводятся подкожно.
- Сколько процедур необходимо?
Подкожная инъекция проводится 1 раз в месяц, если это Эренумаб. Фреманезумаб имеет 2 режима введения: 1 раз в месяц или 1 раз в 3 месяца.
- Когда ждать эффект от лечения?
- Эффект начинается сразу после введения препарата.
- Безопасность и побочные эффекты.
Недавние исследования, проведенные с участием тысяч людей с мигренью, показали, что эти соединения безопасны и эффективны для лечения мигрени. Единственным возможным побочным эффектом является аллергическая реакция в месте инъекции на компоненты препарата.
Если вы изо всех сил пытаетесь справиться с мигренью и думаете, что вам не может помочь то или иное лечение, вам следует обратиться к неврологу для назначения моноклональных антител.
Записаться на Антитела при мигрени.
Моноклональные антитела для лечения мигрени
Что такое моноклональные антитела и как они помогают лечить мигрень.
О каких препаратах идет речь?
Эренумаб (Иринэкс в России, Aimovig на Западе), Фреманезумаб (Аджови, Ajovy), Галканезумаб (Эмгалити, Emgality) и Эптинезумаб (Vyepti). В России в 2020 году выходят первые два из списка, остальные должны появиться через 1-2 года.
Что такое моноклональные антитела? Это что-то связанное с иммунитетом?
И да и нет. Мы все знаем, что антитела – это особые молекулы нашей иммунной системы, которые борются с вирусами и бактериями. Их ключевая особенность – высокая специфичность (избирательность) в отношении какой-то одной мишени, против которой они были созданы организмом.
Именно поэтому мы можем болеть гриппом каждый год, даже если уже болели им раньше: вирус гриппа всегда чуть-чуть меняется от года к году, а наши старые антитела уже его не узнают.
А прививка от кори или краснухи действует очень долго, так как эти вирусы не подвержены изменениям и наши антитела хорошо их узнают.
Именно избирательность антител, то есть, то, что они как ключ к замку подходят только к одной цели, позволила использовать их в медицине.
Если мы знаем какую-ту особенную мишень в заболевании (например особенность раковой клетки), то можем создать антитела в лаборатории именно против этой раковой клетки и не будет необходимости «выжигать» химиотерапией все клетки подряд.
Именно поэтому терапия моноклональными антителами впервые появилась в онкологии в конце 20-го века.
Затем, по мере того, как ученые стали узнавать биологические основы других болезней, этот подход к лечению стал проникать и в другие области медицины. Сейчас моноклональные антитела успешно используют в лечении псориаза, рассеянного склероза, ревматических заболеваний, астмы, а теперь – и мигрени.
- И на какие мишени мы можем действовать моноклональными антителами при мигрени?
- При мигрени мы можем заблокировать специальный белок CGRP или его рецептор.
- Что такое CGRP?
Аббревиатура расшифровывается как Calcitonin gene-related peptide (Кальцитонин-ген родственный пептид). Это один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени. Можно сказать, что CGRP ручки громкости: чем его больше выделилось, тем сильнее и мучительнее боль.
Как связаны тройничный нерв и мигрень? Мигрень – это же изменение тонуса сосудов?
Как раз сосуды при мигрени почти или совсем ни при чем. «Сосудистая» теория мигрени была актуальна в середине прошлого века.
В последние 20-30 лет стало ясно, что причина мигрени в нарушении работы головного мозга, точнее, отдельных его частей (система тройничного нерва, гипоталамус, кора головного мозга).
Ученые обнаружили вещества, концентрация которых повышается при приступе мигрени (CGRP, PACAP, VIP) и придумали новые революционные препараты.
Как действуют эти препараты?
Они блокируют путь возникновения боли, в котором участвует белок CGRP. Есть две схемы: по одной работают препараты фреманезумаб, галканезумаб, эптинезумаб. Они блокируют сам белок. Эренумаб работает по-другому: влияет на рецептор, особую зону на поверхности клетки, чувствительную к этому белку.
Но в целом принцип работы у препаратов общий – прервать “путь боли” с участием белка CGRP.
Мы можем повлиять на этот путь или заблокировав сам белок CGRP с помощью фреманезумаба, галканезумаба и эптинезумаба, или заблокировав действие CGRP на его рецептор (особую зону на поверхности клетки) с помощью Эренумаба.
- Как вводят моноклональные антитела от мигрени?
- С помощью простой подкожной инъекции: (Ajovy, Иринэкс, Aimovig и Emgality) или внутривенно (Vyepti).
- Какой эффект я почувствую?
Основная задача этой терапии – профилактика приступов мигрени. Мы не можем (никто в мире не может) излечить мигрень полностью, так как это врожденная особенность вашего мозга, но мы можем взять ее под контроль и сделать приступы слабее и реже. Лечение, цель которого – сократить частоту приступов, и называется профилактической терапией мигрени.
У меня полностью пройдет мигрень?
Это возможно с вероятностью примерно 20%. Именно у такого количества людей, которые участвовали в исследовании, приступы мигрени полностью заканчивались к концу года применения терапии.
На 75% меньше приступов стало примерно у 45% участников исследований, а на 50% – у ⅔ пациентов.
Это очень хорошие результаты по сравнению с тем лечением мигрени, которое было доступно ранее (противоэпилептические препараты, бета-блокаторы, кандесартан, антидепрессанты и ботулинический токсин).
- Как часто надо применять эти лекарства?
- Препараты вводят подкожно каждый месяц (Иринэкс, Аджови/Ajovy, Эмгалити/Emgality) или раз в три месяца (Аджови/Ajovy и Vyepti).
- И их нужно будет колоть всю жизнь?
Конечно нет. Задача профилактической терапии мигрени: взять мигрень под контроль и сделать ее редкой, хорошо отвечающей на лечение обезболивающими. Обычно профилактику назначают на 6 или 12 месяцев – этого периода обычно достаточно, чтобы «перезагрузить» головной мозг, после чего приступов станет меньше или они совсем пропадут.
А как понять, что я в числе людей, которым это лечение помогает?
По рекомендациям европейских и американских ассоциаций по лечению головной боли мы можем оценить, работает ли лечение, через 3 месяца (если препарат вводят раз в месяц) или через 6 месяцев (если препарат вводят раз в три месяца).
А что с побочками? Наверняка что-то ужасное?
Совсем нет. Из самых частых побочных эффектов (их испытывали около 20% участников исследований) – это реакции в месте введения (покраснение, боль, жжение, отек). Это быстро проходит. В остальном серьезных нежелательных явлений исследования не показали.
Как давно появились?
Первые препараты (Аймовиг и Аджови) появились в продаже в США в 2018 году. В нашей Университетской клинике головной боли проходили исследования всех четырех препаратов еще с 2016 года.
- Какие препараты есть у нас?
- В России зарегистрированы два из четырех препаратов – Иринэкс (в других странах он называется Аймовиг) и Аджови.
- Как получить лечение с помощью моноклональных антител к CGRP или рецептору к CGRP?
Вы можете приобрести препарат в аптеке или в специализированной клинике (такой, как наша). Препарат рекомендуют вводить под наблюдением врача.
Сколько стоит эта терапия?
Стоимость лечения с помощью препарата Иринэкс в нашей клиники составляет 17000 рублей. Стоимость лечения с помощью препарата Аджови – 20000 рублей. Перед введением необходима консультация с врачом.
Сколько стоит лечение препаратом Иринэкс?
Стоимость инъекции Иринэкса – 17.000 рублей + стоимость консультации врача.
Консультация нужна только перед первым введением. При курсовом лечении в дальнейшем вы платите только за инъекцию.Сколько стоит лечение препаратом Аджови?
Стоимость инъекции Аджови – 20.000 рублей + стоимость консультации врача.
Консультация нужна только перед первым введением. При курсовом лечении в дальнейшем вы платите только за инъекцию.
Как записаться на прием и ввести Иринэкс или Аджови?
Если вы не наблюдаетесь в нашей клинике, записывайтесь на первичный прием к любому специалисту на удобное для вас время. Если врач подтвердит диагноз и то, что вам подходят эти препараты, ввести Иринэкс или Аджови можно будет сразу же.
Если вы уже наблюдаетесь у нас в клинике с диагнозом «мигрень» – записывайтесь на короткий повторный приём (30 минут) к докторам Нине Владимировне Ващенко или Дарье Захаровне Коробковой.
При записи скажите, что вас интересует инъекция Иринэкса или Аджови. В случае, если предыдущий ваш визит был не более 2 месяцев назад, оплатить нужно будет только препарат, без консультации.
Что такое мигрень, и стоит ли ее опасаться — причины появления и симптомы мигрени, лечение от болезни
Что такое мигрень, и стоит ли ее опасаться?
Большинство людей сталкивались с головной болью, но не каждый тип недомогания можно считать мигренью. По статистике от этого заболевания страдает 18% женщин и 6% мужчин. Болезнь отличается от обычной головной боли и требует специального лечения. Иначе она увеличивает риск тяжелых сосудистых патологий головного мозга.
Что такое мигрень
Мигрень – это неврологическое расстройство, характеризующееся односторонней головной болью. В ряде случаев она сопровождается набором сопутствующих вегетативных симптомов. Из-за них мигрень могут путать с другими заболеваниями.
Болезнь чаще возникает у женщин и может иметь наследственную форму. Существует редкий тип гемиплегической мигрени, которая связана с изменениями генов в 1, 2 и 19 хромосомах. Но роль этих участков генетического материала в формировании обычной мигрени еще изучается.
Не каждый приступ головной боли попадает под определение мигрени. Обычно патология возникает односторонне, а интенсивность болей изменяется.
Первые признаки возникают в среднем в возрасте 30 лет и постепенно прогрессируют. Но зафиксированы редкие случаи, когда мигренозные головные боли появлялись у детей в 3 года.
Причем мальчики страдают от мигрени чаще, чем девочки. А с возрастом это соотношение изменяется пользу женщин.
Причины патологии точно неизвестны, но ее считают мультифакторным заболеванием. Особенность течения патологии в том, что у женщин с приближением климакса состояние может ухудшаться. Но после менопаузы оно стабилизируется и симптомы постепенно исчезают.
Формы мигрени
Существуют две основные формы заболевания. Если головная боль начинается внезапно без предшествующих симптомов, ее считают мигренью без ауры. Появление в течение 60 минут перед приступом головной боли зрительных, обонятельных или других нарушений называют аурой. Причем у каждого человека, страдающего этим заболеванием, могут наблюдаться поочередно обе формы.
Заболевание может быть эпизодическим, когда приступы случаются редко. Но при отсутствии лечения болезнь становится хронической.
К этой форме относятся варианты, при которых головные боли беспокоят чаще 15 дней в месяц на протяжении любых 3 месяцев за последние полгода.
Иногда приступы головной боли при хронической мигрени не соответствуют всем критериям патологии больше напоминают головную боль напряжения.
Выделяют разновидности мигрени:
- ретинальная мигрень – боли сопровождаются нарушением зрения, иногда даже возникает временная слепота на один глаз;
- периодические синдромы детского возраста – это головные боли у детей, которые по большинству критериев напоминают мигрень, обычно они потом переходят в полноценное заболевание;
- абдоминальная мигрень – болезненные ощущения в животе возникает перед приступом головной боли или одновременно с ним. У детей предварительно может появляться рвота или тошнота.
- базилярная мигрень
- гемиплегическая мигрень
- аура без мигрени
Почему появляется мигрень
Неврология описывает более двух сотен видов головной боли различного генеза. Укрупненно они делятся на две группы. Первичные цефалгии не связаны с какими-либо заболеваниями, вторичные являются симптоматическими.
Мигрень относится к первичным головным болям. Ее рассматривают как нейроваскулярный синдром, и долгое время считалось, что она является следствием раздражения или сдавления сосудисто-нервного пучка. Но в настоящее время болезнь связывают с повышенной возбудимостью некоторых групп нервных клеток головного мозга.
Исследования показывают, что эти нейроны имеют нестабильную биохимическую активность и электрическую возбудимость. Поэтому под влиянием нескольких триггерных факторов они активируются и передают возбуждение на соседние клетки, формируя очаг.
Механизм распространения электрического импульса похож на приступ эпилепсии, но это совершенно другое заболевание.
Причинами возникновения мигрени могут быть:
- генетическая предрасположенность;
- эндокринные нарушения;
- стресс и нарушения сна;
- неправильное питание;
- метеочувствительность.
У женщин проявление первичной цефалгии связано с изменением гормонального фона. Так, при снижении уровня эстрогенов эпизоды мигрени учащаются, при повышении – исчезают. Первые приступы могут совпасть по времени с первыми менструациями, но нередко начинаются и после 30 лет. Мигрень обычно исчезает после наступления беременности, она практически не встречается во 2 и 3 триместрах.
В качестве триггеров могут выступать некоторые продукты питания. У каждого человека их перечень будет индивидуальный, но чаще всего связь прослеживается с употреблением шоколада, какао, кофе, алкоголя, крепкого чая, красного вина, пива, бобовых или сыра. Поэтому, если такая связь буде установлена, продукт лучше исключить из рациона.
Иногда приступы возникают после полученных травм головы и шеи, что может быть связано с нарушением кровоснабжения определенного участка головного мозга. Дисфункция сустава нижней челюсти также может привести к хронической мигрени.
У детей приступы возникают при умственном или физическом переутомлении, они могут появляться после смены коллектива или места жительства, других стрессовых ситуаций.
Симптомы мигрени
Мигрень может проходить несколько стадий. Продромальная фаза встречается в каждом четвертом случае. За несколько часов до этого появляется нарушение самочувствия. Человек становится вялым, раздражительным, чувствительным к звукам и запахам. Реже развивается необъяснимая эйфория, проявляется гиперактивность.
Фаза ауры (отмечается в 20% случаев) выражается в возникновении дополнительных симптомов:
- нарушение зрения;
- появление слепых или мерцающих участков в поле зрения;
- покалывание в кончиках пальцев;
- онемение части лица;
- спутанность речи.
Неврологические нарушения могут быть более выраженными и напоминать ишемическую атаку. При этом нарушается чувствительность, появляется шаткая походка, страдает координация движений. Реже появляется спутанность сознания, оглушение или нарушение согласованности движения частей тела, что говорит о вовлечении в процесс ствола мозга.
Непосредственно головная боль имеет пульсирующий характер и концентрируется, с одной стороны. Чаще поражается лобно-височная область. Но может вовлекаться и вторая половина головы. Нарастает боль постепенно, при физической нагрузке усиливается, в состоянии покоя ослабевает. Держаться может от нескольких часов до трех суток.
Часто присоединяется фоно- и фотофобия, громкие звуки и яркий свет усиливают головную боль. Поэтому они предпочитают находиться во время приступа в темной комнате в полной тишине. Болезненные ощущения способны распространяться на другие части тела. Мигрень может сопровождаться болью в шее или в коже головы.
Цефалгия часто сопровождается тошнотой, учащенным мочеиспусканием, потливостью. У детей случаются расстройства пищеварения. У пожилых количество сопутствующих симптомов резко уменьшается или они полностью исчезают.
После окончания приступа для улучшения самочувствия требуется дополнительное время. У многих сохраняется чувство усталости и повышенная утомляемость, нарушения мышления в течение нескольких дней.
Некоторые пациенты, перенесшие тяжелый приступ, описывают свое последующее состояние, как чувство похмелья. Сохраняться могут нарушения в работе пищеварительного тракта, эмоциональные расстройства.
Иногда снижение настроение напоминает депрессию.
Реже после мигрени появляется прилив сил и ощущение эйфории. Самочувствие может изменяться при каждом приступе.
Как помочь человеку с мигренью
Поскольку данная разновидность цефалгии не является симптомом заболевания, необходимо устранить провоцирующие триггеры. Для этого необходимо:
- нормализовать питание;
- не допускать пропусков приема пищи;
- высыпаться;
- снижать умственную нагрузку;
- вести умеренную физическую активность;
- снимать стресс.
Если точно неизвестно, что именно вызывает головную боль, полезно вести дневник и записывать, что предшествовало очередному приступу. Но самостоятельно проводить лекарственную терапию не рекомендуется. За приступами головной боли могут скрываться более серьезные патологии, которые требуют специального лечения. Это могут быть:
- злокачественные новообразования нервной системы;
- транзиторная ишемическая атака;
- ишемический инсульт головного мозга;
- субарахноидальное кровоизлияние;
- расслоение сонной или позвоночной артерии;
- церебральный васкулит.
Для лечения мигрени лекарственные средства подбирают в зависимости от интенсивности приступа. При легких формах можно использовать нестероидные обезболивающие препараты. Доказательства эффективности имеются для следующих лекарственных средств:
- таблетки Аспирин;
- Парацетамол в таблетках или суппозиториях;
- Ибупрофен в таблетках;
- Диклофенак таблетки или уколы.
Иногда для большей эффективности назначают сочетание разных типов нестероидных противовоспалительных препаратов: Брустан, Триган, Паноксен. Эффективно добавление в схему терапии кофеина, как в таблетках Солпадеин Фаст, Аскофен, Цитрамон.
Если обезболивающие препараты оказались неэффективны, в схему терапии включают триптаны. Это класс веществ, которые эффективны у 75% пациентов с головными болями. Они выпускаются под названием Суматриптан и Сумамигрен.
Эти препараты имеют мало побочных эффектов, но способны вызывать ишемию миокарда у пациентов с болезнями сердечно-сосудистой системы. Тем, кому триптаны не противопоказаны, эффект можно усилить при помощи напроксена.
Тем, кому триптаны противопоказаны, назначают метоклопрамид. Он помогает снять приступ головной боли и часто используется как средство экстренной помощи. Также в разработке сейчас находятся препараты нового поколения, которые являются агонистами серотониновых рецепторов или относятся к группе моноклональных антител, которые блокируют избыток определенного нейромедиатора.
У детей единственным разрешенным препаратом является ибупрофен или парацетамол. В подростковом возрасте допускается использовать их сочетание Ибуклин Юниор.
Профилактика мигрени
Для снижения вероятности повторения головной боли, необходимо изменить образ жизни. Если установлена связь с определенными триггерными факторами, их рекомендуется избегать в повседневной жизни.
Пациентам, которые сталкиваются с приступами чаще 2 раз в неделю, назначают медикаментозную профилактику. Для этого могут использовать таблетки Топиромат; Метопролол.
Улучшают состояние нервной системы препараты магния.
В профилактике мигрени могут помочь методы физиотерапии. Для этого назначают работу с психотерапевтом, используют методики когнитивной и поведенческой терапии. Дополнительно применяется массаж, акупунктура, физиотерапия и другие способы профилактики.
Будик Александр Михайлович, невролог, КМН, главный врач медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Лечение мигрени моноклональными антителами к CGRP
Разработка лекарственных препаратов, которые могли бы эффективно и безопасно помочь людям с мигренью, велась больше 20 лет. Наконец, в 2018 году в США и Европе было одобрено для лечения мигрени использование моноклональных антител к CGRP (кальцитонин-ген, родственный пептидам).
На сегодняшний день есть 4 препарата: эренумаб (Иринэкс, Aimovig), фреманезумаб (Аджови), галканезумаб (Эмгалити) и эптинезумаб (Vyepti).
Иринэкс (действует на рецепторы CGRP) и Аджови (действует на вещество CGRP) — официально одобрены к использованию в России.
Многочисленные клинические исследования и несколько лет практики показывают, что моноклональные антитела к CGRP высокоэффективны и безопасны для лечения разных форм мигрени. Важно, что это лечение может помогать даже при очень частых приступах мигрени и в тех ситуациях, когда раньше никакое лечение не работало.
Кому подходит это лечение?
Лечение моноклональными антителами к CGRP подходит для всех пациентов с мигренью, у которых головная боль бывает 4 и более дней в месяц.
Точно неизвестно, эффективны ли препараты для пациентов с более редкими мигренями, т.к. специальных исследований на этот счет не проводилось.
Перед началом лечения рекомендуется обратиться к лечащему врачу. Противопоказания у препаратов немногочисленные, но они есть и требуют анализа. Кроме того, возможны разные схемы терапии, которые лучше обсудить с врачом.
Курс терапии мигрени препаратами новой группы может быть эффективен, даже если другие лекарства и методы не работали или была непереносимость средств от мигрени.
Как применяются эти препараты?
Моноклональные антитела к CGRP — это препараты с длительным периодом действия. Они используются 1 раз в месяц, иногда 1 раз в три месяца. Длительность лечения зависит от формы заболевания и составляет 6–12 месяцев. Вводятся препараты подкожно. Препараты должны храниться при температуре 2—7 градусов.
Когда начинает действовать лечение?
Иногда эффективность заметна уже в течение первой недели после первой инъекции.
В других случаях эффективность постепенно нарастает в течение трех месяцев. Как правило, количество приступов мигрени продолжает снижаться на протяжении всего курса терапии.
Важно отметить, что, как при терапии любого хронического заболевания, иногда лечение мигрени моноклональными антителами может быть неэффективно.
Что делать, если после начала курса нет улучшения?
Если после нескольких инъекций нет ожидаемого результата, есть возможность повышения эффективности лечения. Во-первых, с помощью врача можно изменить дозировку, во-вторых, сменить сам препарат.
Безопасность лечения моноклональными антителами к CGRP
В отличие от многих предшествующих препаратов моноклональные антитела к CGRP обратимо блокируют белок (Аджови) или его рецептор (Иринэкс) и не вовлекают в изменения иммунную систему.
Это означает, что эти лекарства позволяют прицельно действовать только на механизм заболевания.
Это снижает частоту нежелательных побочных реакций и дает высокую безопасность, в том числе в группе пациентов с сердечно-сосудистыми факторами риска.
Основные нежелательные реакции при лечении — это покраснение, зуд в месте инъекции, иногда может отмечаться повышенный риск развития запоров.
Можно ли вылечить мигрень навсегда?
Мигрень — это хроническое заболевание нервной системы, которое в течение жизни может развиваться по-разному, от полного исчезновения приступов до практически ежедневных головных болей.
Новые препараты для лечения мигрени помогают менять течение мигрени и значительно снижать частоту и выраженность приступов.
Однако в настоящее время нет возможности полностью навсегда избавить человека от мигрени — такие лекарства еще не созданы.
Как в наших клиниках проводится курс терапии мигрени моноклональными антителами к CGRP?
Необходимо записаться на консультацию и первую инъекцию к одному из наших врачей-неврологов, которые занимаются лечением мигрени. После начала курса повторные инъекции лучше выполнять через определенные интервалы времени (1 раз в 4 недели). Лечащий доктор поможет составить план лечения и будет с вами на связи.