ИБС (или ишемия, ишемическая болезнь сердца) — заболевание, которое развивается из-за резкого уменьшения или полного прекращения кровоснабжения сердца через артерии (что обычно обусловлено различными патологиями коронарных артерий).
Этот недуг встречается довольно часто и считается одной из главных причин утраты работоспособности человека, его смерти. Более того, в 40% случаев смерть из-за различных заболеваний сердечно-сосудистой системы возникает именно вследствие ИБС.
Ишемическая болезнь сердца
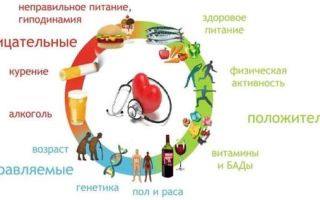
Факторы риска
Повышенный риск развития ишемии наблюдается у людей:
- мужского пола;
- возрастом более 45-и лет (усредненное);
- с генетической предрасположенностью к сердечно-сосудистым заболеваниям;
- злоупотребляющих курением табака (на протяжении последних 3-6 лет курят более 15 сигарет в день);
- с ожирением;
- страдающих от сахарного диабета;
- с повышенным уровнем холестерина;
- страдающих от повышенного артериального давления (гипертонии).
Симптомы ИБС
Впервые в истории симптомы ишемии описал Геберден Вильям (1772 год): Болевые ощущения в области грудной клетки, которые появляются при ходьбе и заставляют человека останавливаться.
При этом, человеку кажется, что если боль не пройдет, то он умрет, но как только она проходит, неприятные ощущения и мысли уходят.
Если такая боль продолжается 2-3 месяца и дольше, она не всегда прекращается при остановке человека, а начинает беспокоить его даже в состоянии покоя.
Обычно симптомы ИБС возникают у старших людей и проявляют себя в виде:
- частых болей в загрудинной области, которые отдают в левую часть тела: руку, шею, челюсть, ключицу;
- сами болевые ощущения имеют характер сжимающих, давящих, вызывают чувство жжения, даже удушения (интенсивность может различаться);
- неприятные ощущения в области сердца появляются во время физических нагрузок, стрессовых ситуаций, в состоянии покоя проходят;
- длительность приступа ишемии составляет примерно от полуминуты до 15-и минут;
- если принять нитроглицерин, боль проходит.
Как проявляется ишемическая болезнь сердца
К какому врачу обратиться?
Если вы подозреваете, что у вас проблемы с сердцем, нужно как можно скорее обратиться к доктору.
Первым делом — к терапевту, который соберет анамнез, отправит вас на ЭКГ (электрокардиограмму), а затем направит вас к кардиологу, который лечит ИБС.
Если же вы почувствовали резкую боль в области грудины, у вас помутилось сознание и стало тяжело дышать, тогда нужно вызвать скорую помощь, которая отправит вас в кардиологическое отделение больницы.
Диагностика и лечение ишемической болезни сердца
В медицинской практике «золотым диагностическим стандартом» при подтверждении или опровержении диагноза ИБС считается коронарография. С ее помощью можно определить следующие проблемы в работе сердечной мышцы и сосудов, питающих орган:
- степень сужения сосудов;
- количество пораженных артерий;
- локализация поражений;
- длительность кислородного голодания миокарда.
В современной медицине все чаще прибегают к методу МСКТ (мультиспиральной компьютерной томографии) с контрастом.
В отличие от классической коронарографии (этот метод подразумевает хирургическое вмешательство в артериальное русло с использование рентгеновского оборудования и проводится только в стационаре), МСКТ можно выполнять амбулаторно.
Второе важное отличие этой современной диагностики заключается в том, что методика позволяет увидеть не только сосудистый просвет, но и оценить состояние его стенок.
Мультиспиральная компьютерная томография
Главная задача врача при лечении ИБС — восстановить нормальное снабжение кровью сердца, чтобы вернуть пациента к нормальному качеству жизни. Увы, но очень редко здесь помогают терапевтические методики, поэтому обычно доктора прибегают к различным хирургическим вмешательствам. Их существует очень много и выбор зависит от особенностей течения ИБС:
- коронарно-аортное шунтирование;
- трансмиокардиальная реваскуляризация сердца лазером;
- интервенционные коронарные вмешательства (стентирование, баллонная ангиопластика и т.д.).
Несколько слов о профилактике
В Европейском сообществе кардиологов в качестве профилактики ишемии пациентам рекомендуют:
- контролировать свое артериальное давление (оно должно быть ниже 140 мм. рт. ст.);
- полностью отказаться от курения табачных изделий;
- контролировать уровень общего холестерина (он должен быть ниже 5 ммоль на л.);
- следить за уровнем липопротеидов низкой плотности (оптимальный показатель — 3 ммоль на л.);
- правильно питаться (не допускать развития ожирения);
- каждый день съедать как минимум 5 овощей или фруктов;
- избегать стрессовых ситуаций;
- не злоупотреблять алкоголем.
Разумеется, следуя всему вышеописанному вы не получите 100% гарантированной защиты от ИБС, но значительно снизите риск развития ишемии.
Факторы развития ишемической болезни сердца
Лечение ИБС лекарствами
Если говорить о медикаментозном лечении ишемии, то сегодня такой подход используется все чаще, так как на рынок выходят принципиально новые препараты для облегчения состояния пациента при ИБС. Рассмотрим основные из них:
Антиагреганты
Предотвращают образование тромбов:
- ВАП 20;
- Клопидекс;
- Зилт;
- Аспирин;
- Кардиомагнил;
- Пидогрел и др.
- Назначаются при крайне высоком риске тромбоза:
- Тиклид;
- Плавикс;
- Коплавикс;
- Дипиридамол и др.
- Лекарства антиатеросклеротического класса, которые понижают уровень «плохого» холестерина в крови:
- Крестор;
- Мертенил;
- Ливазо;
- Симвастатин Алколоид;
- Аторис;
- Аторис комби и др.
- Снижают ЧСС (частоту сердечных сокращений — уменьшают пульс), за счет чего сердце меньше нуждается в кислороде:
- Беталок;
- Небилет;
- Конкор;
- Дилатренд и др.
- Расширяют сосудистые стенки сердца, увеличивая тем самым приток крови к органу:
- Норваск;
- Калчек;
- Кордипин;
- Кордипин ретард;
- Верапамил и др.
Кроме вышеописанных лекарств при лечении ИБС используются нитраты (снимают боль), Цитопротекторы (защищают клетки сердечной мышцы от гибели) и прочие препараты, которые можно найти на нашем сайте. Но, принимать их нужно только строго по назначению врача!
Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами.
После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие.
В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность).
Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно.
Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами.
Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности.
Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое.
Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам.
При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму.
Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом.
Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях.
Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения.
Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление.
Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови.
Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность.
При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста.
Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома.
Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови.
Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков.
Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия.
Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена.
Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека.
Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Лучшие витамины для сердца и сосудов
Витамины для сердца (кардиотрофические препараты) одна из наиболее распространенных групп препаратов в детской и взрослой кардиологии. Механизм действия данных препаратов очень разнообразен и направлен на различные этапы развития болезни.
Метаболические препараты, они же витамины для сердца, применяются при различных заболеваниях, таких как: ревматизм, кардиты, кардиомиопатии, ИБС, миокардиодистрофии или вторичные кардиопатии.
Они также используются при лечении нарушений ритма сердца, таких как: наджелудочковые и желудочковые экстрасистолии, блокады ножек пучка Гисса, пароксизмальные тахикардии, нарушения реполяризации и прочее.
Данная группа препаратов применяется также и в спорте с целью коррекции нарушений сердечно-сосудистой системы, вызванных интенсивной физической нагрузкой. Эти нарушения зачастую имеют и свое название – «спортивное сердце».
Название данных заболеваний могут вам показаться незнакомыми, но они вас могут знать вас. По распространенности заболевания сердечно-сосудистой системы занимают первое место.
Отсюда становится понятно, что и распространенность препаратов для лечения сердца и сосудов очень велика.
Прежде чем перейти к списку лучших витаминов для сердца, необходимо разобраться на что они влияют и как оказывают благоприятный эффект для сердца.
Препараты для сердца применяется также и в спорте с целью коррекции нарушений сердечно-сосудистой системы, вызванных интенсивной физической нагрузкой.
Как витамины влияют на сердце
Механизм действия витаминов для сердца:
- Влияние на получение сердцем достаточного количества энергии (особый интерес из препаратов данной группы составляет креатинфосфат, L-карнитин, коэнзим Q10).
- Воздействие на электролитный обмен (препараты калия, магния).
- Защита от свободных радикалов ( т.е. антиоксидантное действие, к ним относятся: витамины А,Е,С, коэнзим Q10, селен, оксипиридины).
- Противоишемическое действие (противоишемические цитопротекторы, к ним относятся: милдронат, триметазидин).
Препараты для сердца, которые можно считать лучшими
Многие кардиотрофические препараты совмещают в себе те или иные механизмы действия, перечисленные выше.
А теперь можно ознакомиться с лучшими кардиотрофическими препаратами (витаминах для сердца):
- Кардонат — комбинированный препарат, действие которого обусловлено синергическими эффектами входящих в его состав компонентов: карнитина хлорид,лизина гидрохлорид,пиридоксаль-5-фосфат (кофермент В6),кокарбоксилаза (хлорид) (кофермент В1),кобамамид (дибенкосид, кофермент В12). Стоит отметить, что есть и противопоказания, которые следует учитывать: злокачественные новообразования, пептическая язва желудка или двенадцатиперстной кишки в активной фазе.
- Кардионат — препарат, улучшающий обмен веществ и энергообеспечение тканей, синтетический аналог гамма-бутиробетаина (действующее вещество — мельдоний). Не стоит его использовать, если имеется повышение внутричерепного давления, возраст до 18 лет (эффективность и безопасность не установлены). С осторожностью следует применять препарат при заболеваниях печени и/или почек.
- L-карнитин — средство для коррекции метаболических процессов. Оказывает анаболическое, антигипоксическое и антитиреоидное действие, активирует жировой обмен, стимулирует регенерацию, повышает аппетит. Карнитин — природное вещество, родственное витаминам группы В. Является кофактором метаболических процессов, обеспечивающих поддержание активности коэнзима А.
- Кудесан — кардиотоническое средство негликозидной структуры, содержащее убидекаренон (убихинон, коэнзим Q10) — антиоксидантное средство.
- Магнелис В6 — препарат, восполняющий дефицит магния. Магний является жизненно важным элементом, который находится во всех тканях организма и необходим для нормального функционирования клеток. Участвует в большинстве реакций обмена веществ, в регуляции передачи нервных импульсов и в сокращении мышц, оказывает спазмолитическое, антиаритмическое и антиагрегантное действие. Препарат противопоказан пациентам с почечной недостаточностью тяжелой степени, страдающим фенилкетонурией и детям до 6 лет. С осторожностью следует применять препарат у пациентов с умеренной почечной недостаточностью.
- Аспаркам — относится к лекарственным средствам, регулирующим метаболические процессы. Механизм действия связан со свойством аспарагинатов переносить ионы магния и калия во внутриклеточное пространство и участием их в метаболических процессах.
- Рибоксин — анаболический препарат, оказывающий антигипоксическое и антиаритмическое действие. Непосредственно участвует в обмене глюкозы и содействует активации метаболизма в условиях гипоксии и при отсутствии АТФ. Препарат нельзя применять при подагре или гиперурикемии.
- Смарт-омега — омега-3-полиненасыщенные жирные кислоты — эйкозапентаеновая кислота и докозагексаеновая кислота относятся к незаменимым жирным кислотам. Они не синтезируются в организме человека и должны поступать извне.
Данные препараты назначаются курсом, чаще всего, не менее 1 месяца. В ряде случаев используется ступенчатая терапия ( переход с внутривенного или внутримышечного пути введения лекарственного средства на обычный прием в виде таблеток). Режим дозирования и длительность терапии в каждом случае индивидуальны и назначаются лечащим врачом с учетом данных обследований.
Данные препараты назначаются курсом, чаще всего, не менее 1 месяца. Перед применением проконсультируйтесь у специалиста.
Берегите сердце
Человек представляет собой организм, который состоит из различных систем. Одной из самых уязвимых является сердечно-сосудистая система.
Появление таких симптомов, как усталость, вялость, сердцебиение, одышка, колющие боли в грудной клетке, бледность или синюшность кожи может указывать на патологию со стороны сердечно-сосудистой системы и требует незамедлительной консультации врача-кардиолога.
Только после проведения дополнительных лабораторных и инструментальных методов исследования (ЭКГ, ЭхоКГ, Холтер ЭКГ, АД; тредмилл-тест, тилт-тест и т.д.) выставляется окончательный диагноз и назначается лечение. Витамины для сердца являются лишь частью лечения и применяются в составе комплексной терапии для лечения заболеваний.
Центр медицинской профилактики — Мини-словарь СПИД-терминологии
Этот глоссарий поможет вам понять некоторые слова и словосочетания, часто встречающиеся в обсуждениях темы ВИЧ/СПИД и смежных проблем. Он рассчитан на неспециалиста, который хочет получить больше информации о профилактике и лечении ВИЧ/СПИДа и лучше ориентироваться в проблематике.
АЗТ — азидотимидин, ретровир, зидовудин — препарат, подавляющий размножение вируса иммунодефицита. Первый противоретровирусный препарат, который появился в 1985 г.
Антиретровирусная терапия — лечение, включающее три-четыре различных медикаментозных курса, препятствующие размножению ВИЧ и сокращающих количество вирусов до уровня, при котором они становятся неразличимыми в крови пациента.
Антиретровирусные препараты — медикаменты, убивающие ретровирусы — такие как ВИЧ — или блокирующие их способность к воспроизводству. К широко используемым в настоящий момент противовирусным лекарствам относятся ингибиторы обратной транскриптазы и ингибиторы протеазы.
Аутрич — метод работы с закрытыми группами людей, контакт с которыми через существующие службы здравоохранения затруднен. Специально обученные сотрудники или добровольцы профильных служб выходят в места встреч, пребывания, отдыха, работы группы, оказывают поддержку, раздают печатные материалы и средства предохранения, проводят индивидуальные консультации и т. п.
ВИЧ — Вирус иммунодефицита человека. По мнению большинства ученых, приводит к заболеванию СПИДом.
У большинства вирусов, как и у бактерий, растений и животных, генетический код состоит из ДНК, а РНК используется для построения специфических белков. Генетический материал ретровируса — сама РНК.
ВИЧ внедряет свою РНК в ДНК клетки-хозяина, препятствуя тем самым нормальному функционированию клетки и превращая ее в фабрику по производству вируса.
Долговременный бессимптомный носитель — человек, живущий с ВИЧ по меньшей мере 7–12 лет и имеющий стабильный уровень клеток CD4+ выше 600, несмотря на отсутствие антиретровирусной терапии, и не страдающий ни одним из обусловленных ВИЧ заболеваний. Этот феномен объясняют различными причинами, в том числе генетическими.
Иммуноблот — метод лабораторного исследования сыворотки крови на присутствие антител к ВИЧ. Используется при диагностике ВИЧ-инфекции в качестве дополнительного экспертного метода, который должен подтверждать результаты ИФА.
Иммунодефицит — неспособность некоторых звеньев иммунной системы нормально функционировать, в результате чего снижается сопротивляемость организма человека к инфекциям и повышается вероятность развития различных заболеваний, которым в ином случае пациент не был бы подвержен. При заболеваниях, связанных с ВИЧ, разрушается клеточный иммунитет, связанный с функцией Т-лимфоцитов-помощников.
Ингибиторы протеазы — противовирусные лекарственные препараты, которые, воздействуя на протеазу — фермент, необходимый ВИЧ для размножения, — приводят к образованию неполноценных клеток ВИЧ, которые неспособны инфицировать новые клетки.
Ингибиторы обратной транскриптазы (ревертазы) — препараты, взаимодействующие с ферментом под названием транскриптаза, необходимым вирусу ВИЧ для копирования своих генов в здоровые клетки и самовоспроизводства, и тормозящие их деление. Это самый старый класс антиретровирусных препаратов.
Иммуноферментный анализ — самый распространенный метод диагностики ВИЧ-инфекции. Иммуноферментные тест-системы используются для выявления в сыворотке крови антител к ВИЧ. По наличию антител делают вывод о том, что в организме присутствует вирус.
Комбинированная терапия — одновременное использование двух, трех или более препаратов. Исследования показывают, что прием нескольких противовирусных препаратов при ВИЧ-инфекции более эффективен, чем использование только одного препарата.
Клетки CD4 (Т-4 лимфоциты, Т-хелперы) — клетки иммунной системы, играющие ключевую роль в организации атаки иммунной системы на чужеродные тела. Являются первоочередной мишенью для ВИЧ, т. к.
он размножается внутри этих клеток и медленно уничтожает их. В результате ослабевают защитные функции организма.
Количество CD4 является показателем ВИЧ заболевания: в здоровом теле их от 600 до 1200 клеток на кубический миллиметр, у пациента со СПИДом их ниже 200.
- Оппортунистская инфекция — инфекция, которая с легкостью отражается здоровым организмом, но у человека с пораженной иммунной системой способная вызвать тяжелое заболевание или даже привести к смерти.
- Паллиативная терапия — лечение, которое не обеспечивает выздоровление, а дает лишь облегчение симптомов.
- Пандемия — распространение инфекционной болезни в нескольких странах или на нескольких континентах с массовым поражением населения.
Протеазные ингибиторы — класс антиретровирусных препаратов, призванных взаимодействовать с энзимом-протеазой вируса ВИЧ. Протеаза работает как «химические ножницы», разрезающие только что созданные цепи белка на более мелкие кусочки, которые затем используются в строительстве новых частиц ВИЧ. Эти лекарства тормозят развитие ВИЧ.
Резистентность — привыкание к лекарственному препарату, когда микроорганизм или вирус утрачивает чувствительность к лекарству.
Например, после 6–12 месяцев применения АЗТ ВИЧ способен давать мутации и производить новые штаммы, на которые данный препарат уже не действует. В этом случае говорят о развитии резистентности к АЗТ.
Резистентность является одной из главных проблем в использовании противовирусных препаратов —ингибиторов протеазы и ингибиторов обратной транскриптазы.
Ретровирусы — класс вирусов, которые копируют свой генетический материал в здоровую клетку, используя РНК как шаблон (ВИЧ и некоторые виды рака относится к ретровирусам).
Серологический статус — присутствие или отсутствие антител в сыворотке крови. Серологический статус при ВИЧ-инфекции может быть положительным (ВИЧ+, ВИЧ-позитивный, серопозитивный) или отрицательным (ВИЧ-отрицательный, серонегативный).
СПИД — синдром приобретенного иммунодефицита проявляется, когда иммунная система человека ослаблена ВИЧ до такой степени, что у человека развивается неопределенное количество болезней. Пациенты со СПИДом часто болеют заболеваниями легких, мозга, зрения и других органов. Нередко они испытывают резкую потерю веса, диарею и приобретают некоторые виды рака.
Синтетические ингибиторы — класс препаратов, не позволяющих вирусу ВИЧ проникать в здоровые клетки. Сегодня на рынке имеется лишь один такой препарат — Fuzeon.
Т-клетка — белое кровяное тельце, отвечающее за реакцию иммунной системы на зараженные или чужеродные клетки. Клетки CD4+, становящиеся целью вируса ВИЧ, — один из типов Т-клеток.
www.sweeperaids.ru
Вопросы и ответы
В Инновационном сосудистом центре работают опытные кардиологи, которые помогут точно определить, почему возникает аритмия сердца и назначить правильное лечение. Помимо медикаментозной терапии, в нашей клинике имплантируют искусственные водители ритма (кардиостимуляторы) любой конфигурации. Своевременное и правильное лечение позволяет нашим пациентам избежать многих осложнений, а значит продлить жизнь и улучшить её качество.
Признаки аритмии сердца
Существует четыре основных вида аритмии: дополнительные сокращения (экстрасистолии), идиопатическая суправентрикулярная тахикардия, желудочковые аритмии и брадиаритмии (замедление ритма). Дополнительные сокращения включают в себя преждевременные сокращения предсердий и желудочковую экстрасистолию.
Замедленное сердцебиение — брадикардия
Брадикардия — это состояние, когда сердце бьётся так медленно, что не может перекачивать достаточно крови для удовлетворения потребностей организма.
Если брадикардию не лечить, она может привести к чрезмерной утомляемости, головокружению или обмороку, потому что в головной мозг поступает недостаточно крови.
Это состояние может быть исправлено с помощью электронного кардиостимулятора, который заставляет сердце биться нормально.
Брадикардия возникает по разным причинам:
- Синдром слабости синусового узла
Появление синусовой брадикардии в результате «неисправности» в синусовом узле (естественный водитель ритма сердца), наступает когда разряды для сокращений возникают слишком редко.
Слабость синусового узла может развиваться с возрастом или быть следствием болезни. Некоторые лекарства также могут вызвать или усугубить брадикардию. Эта аритмия может быть временной или постоянной.
Её можно лечить с помощью лекарств или с помощью электронного кардиостимулятора.
- Блокада проводящих путей сердца
Блокада сердца-замедление или прерывание электрического сигнала в нижние камеры сердца (желудочки), которые заставляют сердечную мышцу сокращаться.
Электрическая проводящая система сердца обычно посылает сигналы из верхних камер сердца (предсердия) к нижним (желудочки), что вызывает согласованные сокращения сердечной мышцы.
Полная блокада атриовентрикулярного узла может проявиться внезапной потерей сознания, так как желудочки без стимула из синусового узла сокращаются очень редко. Искусственный водитель ритма может устранить эту проблему и нормализовать функцию сердца.
Учащённое сердцебиение — тахикардия
- Наджелудочковые тахикардии
Это учащённое сердцебиение в предсердиях (верхних камерах сердца) или в атриовентрикулярном (предсердно-желудочковом) узле – электрическом соединении между предсердиями и желудочками. Первые признаки мерцательной аритмии сердца выявляются обычно на ЭКГ.
Мерцательная аритмия может быть постоянной или пароксизмальной (периодической) формы, от чего зависит подход к лечению. Синусовая тахикардия — учащённое сердцебиение с формированием правильных комплексов на ЭКГ.
Синусовая аритмия обычно связана с эмоциональным фоном, повышенной температурой, эндокринными заболеваниями щитовидной железы, а так же преобладанием симпатической вегетативной нервной системы.
Для возникновения трепетания предсердий нужно чтобы дополнительный или ранний электрический импульс двигался вокруг предсердия по круговой траектории, а не по своему обычному пути.
Этот электрический сигнал вызывает очень частое сокращение предсердий, что обычно не угрожает жизни, но может вызвать боль в груди, головокружение или другие более серьёзные проблемы.
Многие хронические заболевания сердца приводят к развитию трепетания и мерцательной аритмии — его разновидности.
Ишемическая болезнь сердца нередко приводит к аритмии. Эта распространённая форма тахикардии чаще встречается у женщин и проявляется при избыточной электрической активности в предсердиях, которая крайне дезорганизована. Проявлением этой электрической активности являются очень частые и хаотичные сокращения предсердий.
Предсердия теряют сократительную функцию, что приводит к застою в них крови и может способствовать образованию сгустков. Тромбы и являются главной причиной осложнений и опасности мерцательной аритмии, так как они могут оторваться из предсердий и попасть в общий кровоток.
Такой тромб может вызвать закупорку любой артерии в организме (эмболию), что приводит к инсульту или гангрене конечностей.
- Пароксизмальная суправентрикулярная тахикардия (PSVT)
При PSVT появляется учащение сердечных сокращений от 140 до 250 ударов в минуту (при норме 60-90 ударов в минуту).
Почему это состояние бывает, доставляет неприятности, но редко опасно для жизни? Причины возникновения этого вида аритмии сердца связаны с врождёнными дополнительными электрическими путями между предсердиями и желудочками.
Идиопатическая суправентрикулярная тахикардия лечится при помощи разрушения дополнительных электрических путей методом радиочастотной абляции. Тахикардия ощущается как усиленное сердцебиение и очень тревожит пациентов.
- Синдром Вольфа-Паркинсона-Уайта (WPW)
У людей с синдромом Вольфа-Паркинсона-Уайта (ВПУ) дополнительные, аномальные электрические пути в сердце приводят к периодам очень быстрого сердцебиения (тахикардия). Большинство людей с синдромом WPW могут вести нормальную жизнь. Многие не имеют никаких симптомов и нет эпизодов тахикардии.
У некоторых людей синдром WPW может вызвать учащённое сердцебиение (пароксизмальная наджелудочковая тахикардия), когда частота сердечных сокращений поднимается до 240 ударов в минуту (при норме от 60 до 80 ударов в минуту). Другие симптомы включают сердцебиение, одышку, обмороки и стенокардию (боль в груди) при физической нагрузке.
Первые симптомы этой формы аритмии сердца не всегда требуют лечения, но необходимо тщательное обследование у кардиолога.
Желудочковая тахикардия возникает, когда желудочки (нижние камеры сердца) сокращаются слишком быстро, чем опасна эта аритмия для жизни. Это состояние может быть очень серьёзным, так как желудочки отвечают за перекачивание крови к остальной части тела.
Если тахикардия становится настолько тяжёлой, что желудочки не могут эффективно качать кровь, это может быть опасно для жизни. Тахикардию можно лечить с помощью лекарств. Другие процедуры включают в себя имплантацию дефибриллятора, катетерную радиочастотную абляцию или хирургическое удаление дополнительных проводящих путей сердца.
Желудочковая экстрасистолия — аритмия сердца, которая проявляется как внезапный сильный перебой в работе сердца. Она хорошо видна на ЭКГ и прерывает нормальный сердечный ритм. Бигемения — одна экстрасистола через каждый нормальный сердечный цикл. Тригемения — экстрасистола через два нормальных цикла.
Этот плохой прогностический признак имеет большое значение и требует незамедлительного обращения к кардиологу.
Хаотичные и неэффективные сокращения желудочков возникают в ситуации, когда электрический сигнал, который обычно вызывает сердцебиение распадается и уходит по случайным траекториям вокруг желудочков вместо того, чтобы следовать своему обычному маршруту.
В результате возникают серии быстрых, но неэффективных сокращений желудочков, что приводит к потере сознания в результате резкого снижения артериального давления.
Это значит, что без экстренного лечения, фибрилляция становится смертельной, так как это выключение насосной функции сердца и остановка кровообращения. Фибрилляцию можно остановить электрическим разрядом или ударом в область сердца, используя аппарат — дефибриллятор.
Разряд позволяет «перезагрузить» электрическую активность сердца и вернуться в нормальный ритм. Фибрилляция желудочков происходит при инфаркте миокарда, тяжёлых хронических сердечных заболеваниях, геморрагическом шоке, внутрисердечных процедурах.
Прогноз
Аритмии сердца опасны тем, что могут приводить к внезапной остановке сердца из-за полной блокады проводимости. При тяжёлых нарушениях ритма высока вероятность фибрилляции желудочков с летальным исходом.
Мерцательная аритмия приводит к образованию тромбов в предсердиях и переносу их в другие органы с развитием инсульта и гангрены конечностей. Вероятность неблагоприятного исхода у больных с аритмиями зависит от формы нарушения ритма и составляет более 20% в год.
Не стоит рассчитывать на народные средства — аритмия очень опасна и требует коррекции у профессионального кардиолога.