АКДС (адсорбированная коклюшно — дифтерийно — столбнячная вакцина) стоит в российском национальном графике прививок на одном из первых мест
АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина) стоит в российском национальном графике прививок на одном из первых мест: первый курс (три этапа) проводят в 2-3, 4-5 и 6 месяцев.
Интервал между прививками должен составлять не менее 30 дней. Следующая вакцинация – в 18 месяцев.
На этом этапе формируется стойкий иммунитет против коклюша, дифтерии и столбняка на ближайшие 6-10 лет.
До появления вакцины АКДС в 50-х годах прошлого века такие инфекции, как столбняк, дифтерия и коклюш, были причиной очень серьезных заболеваний и даже смерти. Согласно статистике, 20% детей болели дифтерией, причем в возрасте до двух лет почти половина случаев оканчивалась смертельным исходом.
Детская смертность от столбняка была еще выше и доходила до 95%. А коклюш был практически так же распространен, как ОРВИ – им болело почти 100% детей, с разной степенью тяжести.
По оценке ВОЗ, после начала широкомасштабной кампании противококлюшной вакцинации в 1950-1960-х годах количество случаев заболевания сократилось на 90%!
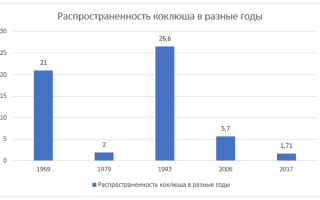
В России статистика тоже показывает позитивные цифры: в 2016 году было отмечено всего два случая заражения дифтерией и три – столбняком. Коклюшем переболело всего около 8000 человек – 1,7 случаев на 100 000 человек.
Если сравнить это с 1958 годом, когда было зарегистрировано 475 случаев заболевания коклюшем на 100 000 человек, то статистика говорит сама за себя: вакцина действительно помогла минимизировать распространение инфекции.
Начавшаяся в 1980-х годах антипрививочная кампания привела к уменьшению охвата населения России прививками до 60%, и это практически сразу же отразилось на заболеваемости многими инфекциями, в том числе коклюшем.
К 1993 году количество зарегистрированных случаев увеличилось в 13 раз.
После 2000-х годов, когда активное информирование населения привело к повышению количества привитых людей, особенно детей, картина снова изменилась.
Вакцина АКДС состоит из трех компонентов: очищенного дифтерийного анатоксина, очищенного столбнячного анатоксина и убитых коклюшных палочек. Из-за последнего компонента ее также называют цельноклеточной. Используется она только для детей младшего возраста, так как чем старше становится ребенок, тем более остро он реагирует на коклюшный компонент вакцины.
Поэтому ВОЗ рекомендует использовать АКДС для первичной вакцинации детей, а ревакцинацию проводить более мягкими, ацеллюлярными альтернативами, в которых убитые коклюшные палочки заменены на фрагменты клеточной стенки этих бактерий, а сами клетки разрушены в процессе изготовления вакцины.
Именно ацеллюлярную вакцину от коклюша, дифтерии и столбняка (ААДС) рекомендуют использовать для детей старше 6 лет и взрослых.
Абсолютных противопоказаний против вакцинации АКДС не так много:
- прогрессирующие заболевания нервной системы или наличие в анамнезе афебрильных судорог (можно провести вакцинацию АДС, без коклюшного компонента);
- сильная реакция на компоненты вакцины: повышение температуры выше 40° С, в месте введения вакцины – отек и покраснение свыше 8 см в диаметре;
- серьезные иммунные заболевания, при которых иммунитет практически отсутствует.
Кроме того, нельзя делать прививку в период обострения любого заболевания, в том числе хронического. Если ребенок болеет ОРВИ, вакцинацию лучше отложить до отступления основных симптомов: температуры, кашля и насморка.
АКДС считают одной из самых «сложных» и спорных вакцин: врачи и родители постоянно взвешивают плюсы и минусы этой прививки, и самые большие вопросы вызывает коклюшный компонент.
После вакцинации человек получает 99% защиту от дифтерии и столбняка, но коклюшем заболеть может, пусть и в более легкой форме (все зависит от индивидуальных особенностей организма в целом и иммунной системы в частности).
Иммунизация от коклюша не является пожизненной: уровень защиты значительно снижается к 6-7 годам ребенка, и без ревакцинации вероятность заболеть повышается, хотя в целом и остается немного ниже, чем у непривитых детей.
АКДС дает значительно больше поствакцинальных реакций, чем другие вакцины. Самые частые – высокая температура и вызванные ею судороги; болезненные ощущения, отеки и покраснения в месте прививки; непрекращающийся плач на протяжении нескольких часов.
Дети могут начать «беречь» ногу, в которую был сделан укол, — родители иногда воспринимают это как проявление паралича. Тем не менее, с настоящим параличом это не имеет ничего общего – симптомы могут держаться один-три дня, но постепенно проходят.
Врачи уверены: боязнь столкнуться с этими реакциями на прививку АКДС у своего ребенка – не повод отказываться от нее. Нужно внимательно изучить всю информацию и подойти к вопросу вдумчиво и разумно, с пониманием нужд ребенка и желанием защитить его.
Чтобы оставить комментарий — необходимо быть авторизованным пользователем
Прививка АКДС детям: возможные осложнения и побочные эффекты после вакцины
Для начала рассмотрим заболевания, против которых направлена вакцина АКДС. Это даст возможность адекватно оценить необходимость вакцинации и поможет каждому родителю в принятии правильного решения.
Дифтерия
Дифтерия – это бактериальная инфекция, для которой характерны специфические изменения в ротоглотке и выраженный токсический синдром. Дифтерия передается воздушно-капельным путем (от больного или носителя при дыхании), реже контактным (с загрязненных предметов). Заражение наступает примерно на 2-10 день от момента контакта.
Для дифтерии характерны выраженные изменения в ротоглотке. Горло краснеет, затем покрывается плотной фибриновой пленкой, которая тяжело отделяется со слизистых оболочек, и иногда затрудняет дыхание. Дифтерия гортани сопровождается осиплостью и потерей голоса, затруднением дыхания, в некоторых случаях кровотечением.
Дифтерийная палочка – возбудитель инфекции, способна продуцировать токсин. Под его влиянием в организме развивается токсический синдром – отек верхних дыхательных путей, подкожно-жировой клетчатки.
При этом у больных выраженно плохое самочувствие: высокая температура, затрудненное дыхание, головные боли. Кроме того, заболевание часто осложняется миокардитами и патологией нервной системы (энцефалит).
Для лечения дифтерии применяют антибиотики, а также антитоксическую сыворотку или иммуноглобулин.
Дифтерия сейчас встречается редко. Она не очень «заразна». Но, заболевание это тяжелое, и в допрививочную эпоху именно оно стояло на первых местах, как причина детской смертности.
Коклюш
Коклюш – инфекционное заболевание, передающееся воздушно-капельным путем. Оно проявляется длительным, интенсивным, навязчивым кашлем. Инкубационный период у коклюша длится от 1-й до 2-х недель. После развития заболевания больной может являться источником инфекции до месяца. Кроме того, возможно бессимптомное носительство.
У детей до года инфекция коклюша часто приводит к приступам остановки дыхания. А на этом фоне развиваются осложнения со стороны нервной и сердечно-сосудистой системы.
У детей старшего возраста, заболевание начинается с симптомов обычной простуды: повышения температуры, насморка, кашля, покраснения горла. Затем развивается длительный мучительный приступообразный кашель.
Приступы иногда сопровождаются рвотой, кровоизлияниями в кожу лица и конъюнктиву, слюно и слезотечением, вздутием вен шеи. Длится такой кашель может до полугода.
Для лечения коклюша используют антибактериальные препараты. Однако, они могут быть эффективны только в начальный период, когда коклюш практически невозможно отличить от других ОРВИ. В период приступообразного кашля антибиотикотерапия не эффективна. Лечение проводится симптоматически и практически не может повлиять на длительность кашля.
Коклюш чрезвычайно заразен. Им заболевают до 95% контактировавших не привитых. Даже сейчас, на фоне всеобщей вакцинации, случаи коклюша нередки. Особенно опасно заболевание у малышей, еще не успевших получить прививку по какой-то причине.
Столбняк
Столбняк – тяжелая бактериальная инфекция с контактным механизмом передачи, для которой характерно поражение нервной системы с развитием судорог и тонического напряжения мышц. Инфекция передается контактным путем.
Микроб широко распространён в природе, особенно в сельскохозяйственных районах. Его находят в почве, воде, домашней пыли. Часто он является обитателем кишечника животных, иногда человека.
Столбнячная палочка может образовывать споры, которые устойчивы к воздействию высоких и низких температур, растворов антисептиков.
Свои патогенные свойства столбнячная палочка приобретает в отсутствии кислорода (анаэробной среде). Попадая в рану с загрязненных поверхностей, микроб начинает размножаться и выделять токсин. Токсин через кровь попадает в нервную систему. Развивается клиническая картина.
От заражения до первых симптомов проходит примерно от 1-й до 3-х недель. Вначале поражаются мышцы лица и головы – происходит резкий спазм мускулатуры. Затем изменения переходят на туловище и конечности, появляются судороги. Мышечные сокращения могут быть настолько интенсивными, что травмируют суставы и связки.
Нередки поражения мышц сердца и дыхательных путей.
В современных условиях пациент погибает от столбняка примерно в 20% случаев. Особенно опасна инфекция у детей первого года жизни. Летальность достигает 90-95%. Своевременное лечение позволяет снизить летальность и уменьшит проявления болезни. Однако, даже при его применении выздоровление наступает только после 2-4 месяцев, некоторые последствия остаются необратимые для нервной системы.
Столбняк очень опасная инфекция. До сих пор встретить споры столбнячной палочки в природе не редкость.
Какие бывают прививки от коклюша, дифтерии и столбняка?
- АКДС – в нашей стране применяется наиболее широко писпользуемая вакцина. В нее входит анатоксин (нейтрализованный токсин) столбняка и дифтерии, а также убитые коклюшные бактерии. Помимо основных компонентов в состав вакцины входят адъюванты, антисептики и консерванты, а также основная среда – разбавитель.
- АДС и АДС-М – вакцина без коклюшного компонента. В вакцине АДС-М снижено количество дифтерийного анатоксина. Эти вакцины применяют для ревакцинации у детей после 7-ми лет и у взрослых, когда вакцинация от коклюша уже не показана.
- «Бубо-Кок» – в эту вакцину помимо компонентов АКДС входит часть белка вирусного гепатита В.
Это сделано для того, чтобы не делать одновременно малышу два укола, т.к. прививки по календарю делаются вместе.
- «Бубо-М» – вакцина без коклюшного компонента.
- «Пентаксим» – в состав входит столбнячный, дифтерийный и коклюшный анатоксины, частички коклюшного микроба.
Дополнительно, для удобства использования в эту вакцину ввели полиомиелит. По календарю прививок графики вакцинации АКДС и полиомиелитом совпадают. В эту вакцину из отдельного флакона можно добавить компонент против гемофильной инфекции. Решение о необходимости его введения принимает врач.
Вакцина отличается отсутствием целых коклюшных клеток – это вызывает меньше побочных эффектов.
- «Инфанрикс» – по составу идентичен «Пентаксиму», за исключением полиомиелитного компонента – в нем он отсутствует.
- «Инфанрикс гекса» – помимо компонентов «Инфанрикса» включает инактивированные вирусы полиомиелита и часть белка вируса гепатита В.
- «Адасель» – включает в себя: дифтерийный, столбнячный, коклюшный анатоксины и фрагменты коклюшной бактерии.
Когда делают прививку АКДС?
Согласно национальному календарю прививка АКДС делается в 3 месяца, 4,5 месяца и 6 месяцев. Ревакцинацию делают в 18 месяцев. Вторая ревакцинация в 6-7 лет проводится без коклюшного компонента. Третья – в 14 лет, а затем каждые 10 лет – также без добавления коклюшного компонента.
Как быть, если прививка АКДС не была сделана вовремя?
Если прививки не доделаны, календарь продолжают с теми же промежутками, которые указаны в календаре. Вторую вакцину делают не менее чем, через 1,5 месяца от первой. Третью не менее чем через 1,5 месяца от второй. Ревакцинация не менее, чем через 12 месяцев от последней прививки.
Прививку АКДС делают до 4-х лет. После 4-х делают АаКДС (в этом случае интервал между третьей прививкой и ревакцинацией может быть сокращен до 6 месяцев).
- «Инфанрикс гекса», согласно инструкции, делается только до 36 месяцев.
- «Инфанрикс» и «Пентаксим» можно делать до 6 лет.
- «Адасель» используют только для ревакцинации в 6-7 лет и для прививки взрослым каждые 10 лет.
Дети старше 6 лет прививаются только безкоклюшными вакцинами (АДС, АДС-М, Бубо-М) или вакциной «Адасель». Им делается две прививки с разницей в 1,5 – 2 месяца. Ревакцинация через 9-12 месяцев. И вторая ревакцинация через 2 года.
Какие осложнения могут быть после прививки АКДС?
АКДС одна из наиболее реактогенных прививок в календаре. Стоит ли ее бояться и отказываться от нее?
Действительно, после введения АКДС часто встречаются побочные реакции:
- Повышение температуры тела до 38,5*С встречается примерно в половине случаев после инъекции прививки АКДС. При применении бесклеточных вакцин («Превенар», «Инфанрикс» или «Адасель») встречается примерно в 2-3 раза реже. Реже встречается повышение температуры до 39*С (примерно в 10% случаев). Крайне редко – до 40*С (менее 0,5% всех привитых). Такое повышение температуры проходит через 1-3 дня после прививки самостоятельно и требует только применения жаропонижающего препарата в возрастной дозе для улучшения самочувствия ребенка.
- Раздражительность и продолжительный плач. Тоже довольно частое явление. Для АКДС примерно 40% от всех вакцинаций. Для бесклеточных вакцин этот процент падает примерно до 15%. Проходит самостоятельно за 1-2 дня. Требует только наблюдения и ухода за малышом.
- Местные реакции в виде отека, покраснения и боли в месте инъекции встречаются с разной интенсивностью примерно у половины привитых. В разы реже местные реакции наблюдаются у привитых бесклеточной вакциной. Болезненность в первые дни после прививки можно уменьшит с помощью тех же лекарств, которыми сбивают высокую температуру. В случае, если краснота, отек и болезненность нарастают, а препараты оказываются малоэффективными малыша имеет смысл показать врачу, чтобы не упустить осложнения связанные с инфицированием места введения, либо нарушением техники введения препарата.
- Иногда несколько дней после прививки малыша беспокоит нарушение аппетита и как следствие потеря веса. Это явление временное, не требующее коррекции.
- Рвота встречается примерно у 15 % привитых детей. Никогда не бывает мучительной, многократной и длительной. Не требует лечения. Но вашего лечащего врача о такой реакции стоит оповестить.
- Редко (примерно 0,02% для АКДС и еще ниже для бесклеточных вакцин) у детей после прививки встречаются фебрильные судороги. Такие судороги происходят на высоте подъема температуры. Чаще дети имеют врожденную предрасположенность к развитию таких судорог. Прививка в таких ситуациях служит лишь провоцирующим фактором. В большинстве случаев фебрильные судороги не опасны для малыша, несмотря на то что они очень пугают родителей. Ребенка после судорожного приступа нужно обязательно показать врачу. И предупредить лечащего врача о предыдущих случаях такой побочной реакции.
К тяжелым и редко встречающимся осложнениям после прививки можно отнести:
- Острые аллергические реакции. Сразу после прививки маме с малышом рекомендуют провести около получаса в стенах медицинского учреждения.
- Гипотензивно-гипореспонсивный синдром. Его риск имеется примерно первые 12 часов после прививки. Ребенок резко бледнеет, становится вялый, заторможенный. Это осложнение не требует лечения, проходит само, но при нем необходимо наблюдение врача. Гипотензивно-гипореспонсивный синдром после прививки АКДС ставит вопрос о дальнейшей вакцинации.
Чтобы уменьшить риск тяжелых побочных реакций рекомендуют осмотр перед вакцинацией. Ребенок перед прививкой не должен быть болен острой респираторной инфекцией. Хронические заболевания должны быть в стадии ремиссии. При необходимости лечащий врач может назначить ребенку с хроническим заболеванием лечение на время вакцинации.
Надо сказать, что последующая прививка переносится тяжелее предыдущей. У детей с выраженными реакциями вакцину целесообразно заменить на бесклеточную или не содержащую коклюшный компонент.
Когда прививку АКДС делать нельзя?
- Если у ребенка обострение хронического заболевания прививки откладываются до разрешения лечащего врача.
- Если у ребенка есть аллергическая реакция на компоненты препарата, или была острая аллергическая реакция на предыдущее введение.
- Если у ребенка есть тяжелое прогрессирующее заболевание нервной системы.
С осторожностью делают прививки малышу, если после предыдущего введения у него:
- поднялась температура выше 40,5*С;
- были судороги после предыдущего введения препарата;
- возникновение гипотензивно-гипореспонсивный синдрома после предыдущей вакцины.
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Вся правда о прививке АКДС
В состав вакцины АКДС входят клетки коклюша, дифтерии и столбняка. Такой вид вакцинации назначается малышам с трех месяцев,
при чем, она вкалывается четыре раза. Самое страшное то, что она достаточно болезненная, от чего детки могут кричать на протяжении пару минут.
В Европе ее запретили, потому что она агрессивно влияет на молодой организм, вызывая аллергические реакции, которые редко заканчиваются
нормальным перенесением вакцины. Чаще всего детки не выживают, или же получают осложнения на всю жизнь. Огромное количество возмущенных
родителей подавали судебные иски на поликлиники, в которых им советовали проведения данной процедуры.
К 70 годам в Японии еще проводилась вакцинация детей АКДС. Так же наблюдалась высокая смертность младенцев. Дети умирали, а вакцина
продолжала набирать популярность, увеличиваясь в геометрической прогрессии. После большого количества смертей, вакцинологи изменили вакцины:
они переформировали ее в новую бесклеточную. Но и эти изменения не повлияли благоприятно на структуру и поведение агрессивной вакцины.
- В 80-х годах, Япония считалась одной из самых смертных стран.
- Та же ситуация происходила в Голландии, Англии. После проведения анализа и оценки количества умерших детей, страны резко убрали ее из списка
- обязательных вакцин для детей трех лет.
- К тому же, Россия не отказалась от АКДС, интересно чего ждет правительство. Она смертельна, а если не приведет к летальному исходу сильный организм,
- то искалечит его, без возможности реабилитации и восстановления.
- Это биохимический конгломерат, который пагубно влияет на весь организм в целом. В нем находится достаточное количество вредоносных антител,
которые могут принести непоправимый вред маленькому ребенку, отравить его изнутри. АКДС влияет на нервную систему, вызывая необратимые изменения.
Попадая в желудок, вакцина может вызывать рак. Ее негативное влияние на организм может спровоцировать паралич и аутизм у деток.
Мертиолят – один из агрессивных компонентов вакцины, который безвозвратно разрушает нервную систему. Он по факту не считается лекарственным средством.
- В Европе его считают техническим материалом, который нельзя вводить в организм человека, поэтому, они не занимаются его производством на территории своих стран.
- Но в России он производится.
- Если хоть какая-то польза от вакцины АКДС?
- По всемирной оценке, ее считают опасной вакциной, которая вызывает стойкие нарушения в мозгу и нервной системе. Страны доказывали прямую связь между
АКДС и судорогами. Америка все еще продолжает производство ослабленных клеток коклюша, хотя американцы давно отказались от вакцинации этими препаратами.
- Но страна продает ее станам третьего мира, которые очень охотно покупают яд для своего населения. Все настолько страшно, что смертность на миллион составляет
- 5 невинных жизней.
- Русские врачи успокаивают: мол, польза вакцины огромная, а летальные исходы – это единичные случаи, которые не более частые, чем при использовании манту –
ослабленная клетка туберкулеза. Но почему у них такое отношение, почему они закрывают глаза на очевидную опасность этой вакцины – неизвестно.
По их словам, ее позитивное влияние – это вырабатывание организмом антител и иммунитета к клеткам коклюша, дифтерии и т. д.
- Но захочет ли здравомыслящий родитель разрешать введение такого яда в организм своего ребенка?
- Мы только рассказываем Вам информацию, которая может быть очень полезна для Вас. В любом случае, решение Вы принимаете сами, по этому, подумайте сто раз
- перед тем, как разрешать проведение этой процедуры своему ребенку.
Вакцина АКДС
Дорогие родители! Поговорим сегодня в очередной раз о прививках, в частности об АКДС. Врачи нашего Центра «ЗДОРОВЬЕ ДЕТЕЙ» собрали для вас подробную информацию: что это за прививка, зачем она нужна, когда и как ее делают.
Услышав словосочетание «прививка АКДС» многие молодые мамы впадают в настоящий ужас, ведь эта прививка считается самой опасной и труднопереносимой для малыша.
Подобные мнения подкрепляются еще и сплетнями и слухами, разными страшными историями из Всемирной Сети, благодаря чему многие женщины вовсе отказываются от вакцинации.
Конечно, здравоохранение нашей страны дает нам возможность сделать выбор и отказаться от вакцинации. НО:
Вследствие отказа родителей от прививок в России заметно участились случаи заболевания детей корью, дифтерией, коклюшем и даже полиомиелитом. Однако своевременная вакцинация позволила бы избежать такой удручающей статистики.
Прежде всего, не стоит поддаваться массовой панике. Важно принять во внимание веские аргументы «ЗА»: Прививка защитит ребенка от многочисленных вирусов, выработав в его организме иммунные тела для сопротивления болезни.
Массовая вакцинация позволяет избежать серьезных вспышек эпидемий, а ведь именно неокрепший детский организм становится их первой жертвой. В окружающем мире «гуляет» огромное число небезопасных бактерий, невосприимчивость к которым возможна лишь благодаря вакцинации.
Не смотря, на то что прививка не защищает на 100%, у привитых детей заболевание переносится легче.
УГРОЗА И РИСК, ИСХОДЯЩИЕ ОТ БОЛЕЗНИ, ГОРАЗДО ВЫШЕ, ЧЕМ ОТ ВАКЦИНАЦИИ!!!
Практически у всех вакцин соотношение таково: невысокий риск / большая польза. Массовый отказ от вакцинации может привести в будущем к возникновению эпидемий.
ИТАК, ЧТО ЖЕ ПРЕДСТАВЛЯЕТ СОБОЙ ВАКЦИНА АКДС НА САМОМ ДЕЛЕ?
АКДС (международное название DTP) – это прививка, которая вырабатывает иммунитет сразу к трем заболеваниям – коклюшу, дифтерии и столбняку.
КОКЛЮШ представляет собой опасное заболевание, которое вызывает бактерия под названием Bordаtellapertussis. Основным его симптомом являются приступы сильного спазматического кашля.
Особенно коклюш опасен для годовалых детей, так как он чреват остановками дыхания и осложнениями в виде пневмонии. Болезнь передается от зараженного человека или носителя инфекции воздушно-капельным путем.
Более подробно о заболевании коклюш здесь.
Еще сложнее протекает у маленьких пациентов ДИФТЕРИЯ, возбудителем которой выступает особая бактерия (дифтерийная палочка), которая помимо всего прочего способна выделять токсин, разрушающий клетки сердечной мышцы, нервной системы и эпителия.
Дифтерия в детском возрасте протекает ОЧЕНЬ ТЯЖЕЛО, с высокой температурой, воспалением лимфоузлов и характерными пленками в носоглотке. Следует отметить, что дифтерия НЕСЕТ ПРЯМУЮ УГРОЗУДЛЯ ЖИЗНИ РЕБЕНКА, причем чем младше ребенок, тем опаснее становится ситуация. Передается она по воздуху (при кашле, чихании и т.д.
), или при бытовых контактах с зараженным человеком.
Наконец, СТОЛБНЯК является очень опасной болезнью как для детей, так и для взрослых; кроме того, иммунитет у переболевших столбняком людей не формируется, поэтому существует возможность повторного заражения.
Возбудитель заболевания – столбнячная палочка, которая может очень долго существовать в окружающей среде, и очень устойчива к антисептикам и дезинфицирующим средствам. ОНА ПРОНИКАЕТ В ОРГАНИЗМ ЧЕРЕЗ РАНЫ, ПОРЕЗЫ И ДРУГИЕ ПОВРЕЖДЕНИЯ КОЖНЫХ ПОКРОВОВ, вырабатывая при этом опасные для организма токсины.
Единственный способ защититься от вышеперечисленных болезней является вакцинация, после которой у человека формируется стойкий долговременный иммунитет.
МЕХАНИЗМ ДЕЙСТВИЯ ВАКЦИНЫ.
Попадая в организм, препарат высвобождает ослабленные микроорганизмы, которые стимулируют инфекцию и вызывают соответствующую защитную реакцию организма. Благодаря этому формируются антитела и, как следствие, иммунитет к заболеванию.
- КАКОЙ ВАКЦИНОЙ ПРИВИВАЮТ ?
- В нашем Центре«Здоровье детей» для вакцинации в рамках государственной программы используется адсорбированная столбнячная вакцина отечественного производства, а также зарубежный препарат-«Инфарикс».
- КУДА ВВОДИТСЯ?
Любые вакцины АКДС вводятся внутримышечно, однако если раньше практиковались инъекции в ягодицу, то сейчас препарат рекомендуется вводить в бедро.
Прививка в ягодицу обладает высоким риском нагноения, а также существует опасность того, что вакцина попадет в жировую прослойку и ее эффективность будет сведена к нулю.
Детям постарше инъекцию делают в верхнюю часть плеча, а некоторые вакцины (например, АДС-м и АДС) вводят под лопатку посредством специальной иглы.
СХЕМЫ ВАКЦИНАЦИИ.
У всех вакцин АКДС существует одна особенность – через определенное время после плановой вакцинации иммунитет постепенно ослабляется, поэтому человеку необходима ревакцинация, то есть повторная инъекция.
При отсутствии противопоказаний график вакцинации АКДС выглядит следующим образом: I прививка – 3 месяца; II прививка – 4–5 месяцев; III прививка – 6 месяцев. Обязательное условие: первые три дозы препарата должны вводиться с интервалом не менее чем 45 дней.
При введении последующих доз минимальный промежуток между ними должен составлять 4 недели. IV прививка – 18 месяцев; V прививка – 6–7 лет; VI прививка – 14 лет.
Далее вакцинация проводится примерно раз в десять лет. При нарушении графика дозы вакцины вводятся с соблюдением вышеописанного правила: то есть, три прививки вводятся через 45 дней каждая, а следующая уже не менее чем через год.
ВАКЦИНЫ АКДС.
В Медицинском Центре «Здоровье детей» для вакцинации мы используем несколько видов зарегистрированных вакцин АКДС как отечественных, так и зарубежных производителей.
Вакцина РОССИИЙСКОГО ПРОИЗВОДСТВА- это цельноклеточная вакцина, которая состоит из мертвых возбудителей коклюша и анатоксинов дифтерии и столбняка. Препарат можно вводить только детям, которые еще не достигли четырехлетнего возраста.
Взрослые и дети от 4-х лет, а также те, кто переболел коклюшем, вакцинируются препаратами АДС или АДС-м, не содержащими микроорганизмов коклюша. ИНФАНРИКС (Производитель – Бельгия, Англия). Относится к бесклеточным вакцинам, которые дают минимальные побочные эффекты.
Существует несколько типов вакцины Инфарикс: * вакцина, компоненты которой аналогичны вакцине АКДС, *ИнфариксГекса (Инфекции КДС+полиомиелит, гепатит В и гемофильная инфекция).
ПЕНТАКСИМ (Производитель – Франция). Бесклеточная вакцина, защищающая организм от инфекций КДС, гемофильной инфекции и полиомиелита. Благодаря минимальному количеству побочных эффектов, Пентаксим считается отличной альтернативой отечественным цельноклеточным вакцинам.
БЕЗОПАСНОСТЬ ВАКЦИН.
Как и любые другие медицинские препараты и вакцины, АКДС может вызывать побочные реакции.
Следует отметить, что бесклеточные вакцины, содержащие частицы микробов, считаются более безопасными и легко переносимыми, чем цельноклеточные препараты, в состав которых входят целые микроорганизмы.
Именно поэтому основная задача педиатра – подобрать тот тип вакцины, который будет максимально безопасен для вашего малыша.
ИММУННЫЙ ОТВЕТ
Иммунный ответ организма на вакцину АКДС достаточно сильный, поэтому она считается самой серьезной прививкой в календаре.
В результате вакцинации примерно у 92–96% привитых пациентов формируются антитела к соответствующим инфекционным заболеваниям.
В частности, через месяц после трех прививок уровень антител к дифтерийным и столбнячным атоксинам у 99% вакцинированных детей составляет более 0,1 МЕ/мл.
СКОЛЬКО ДЛИТСЯ ПОСЛЕПРИВИВОЧНЫЙ ИММУНИТЕТ?
Послепрививочный иммунитет к инфекционным заболеваниям во многом зависит от типа и особенностей вакцины.
Обычно после проведенных по графику прививок сохраняется примерно до 5 лет, после чего ребенку требуется ревакцинация. Впоследствии иммунизацию достаточно проводить примерно раз в 10 лет.
Если говорить в общем, то практически каждый ребенок после прививки АКДС считается хорошо защищенным от вирусов коклюша, столбняка и дифтерии.
ПОДГОТОВКА К ПРИВИВКЕ
Так как вакцина АКДС представляет собой серьезную нагрузку на организм, очень важно правильно подготовить малыша к иммунизации. Перед плановой иммунизацией необходимо: 1.
посетить детских специалистов, в частности, невропатолога, так как чаще всего осложнения после данной прививки встречаются у детей с нарушениями работы нервной системы. 2.
Лучше всего сдать анализы крови и мочи, чтобы убедиться в отсутствии каких-либо заболеваний, которые способны осложнить состояние ребенка после инъекции. 3.
Если малыш перенес какую-либо инфекцию (например, ОРВИ), то с момента абсолютного выздоровления до момента введения препарата должно пройти две недели минимум. 4. Детям, которые склонны к аллергическим реакциям, примерно за три дня до прививки следует начать давать антигистаминные препараты в поддерживающей дозировке.
5. Непосредственно перед прививкой ребенка должен осмотреть педиатр, и адекватно оценить его состояние.
РЕАКЦИИ ОРГАНИЗМА
Реакция на прививку проявляется на протяжении трех дней после введения вакцины. Следует отметить, что какие-либо симптомы, которые проявляются позже этого периода, с вакцинацией никак не связаны. НОРМАЛЬНЫМИ РЕАКЦИЯМИ на инъекцию, которые проходят в течение двух-трех дней после приема жаропонижающих и антигистаминных препаратов, являются следующие: * Повышение температуры.
Температура после прививки АКДС может повышаться до 38,5°, поэтому примерно через два-три часа после инъекции врачи рекомендуют дать ребенку небольшую дозу жаропонижающего. Если температура к вечеру опять будет повышаться, необходимо повторить прием жаропонижающего . * Изменения в поведении.
Ребенок может быть беспокойным, хныкать и даже пронзительно кричать в течение несколько часов: обычно такую реакцию связывают с болевым синдромом после укола. В иных случаях малыш, наоборот, может выглядеть вялым и слегка заторможенным. * Покраснение и отечность в месте инъекции. Нормальной реакцией считается отек менее 5-ти см и покраснение менее 8-ми см.
При этом ребенок может чувствовать боль в месте введения препарата, и как будто защищать ножку от чужих прикосновений.
После введения вакцины рекомендуется в течение 20-30 минут посидеть с ребенком в нашем Центре для исключения сильных аллергических реакций.
ПРОТИВОПОКАЗАНИЯ.
Безусловно, существуют противопоказания к прививке АКДС. Эти противопоказания определяются только врачами: педиатром или неврологом. Чтобы избавить себя от сомнений по поводу вакцинации,если таковые имеются, необходимо: 1. Прийти на прием к врачу- педиатру в МЦ «Здоровье детей»,который учитывая все особенности ребенка, составит индивидуальный план прививок. 2.
Маме и папе сделать глубокий вдох и выдох.)) 3. Настроиться только на положительный исход вакцинации. 4. Подготовиться к прививке строго по назначению педиатра. 5. Быть здоровыми перед прививкой. 6. Сделать прививку и быть спокойными. ПОЖАЛУЙСТА, будьте здоровы! А мы всегда готовы вам в этом помочь. Приходите к нам на прививки.
На ваш выбор и отечественные и импортные вакцины.
Запись все по тем же телефонам:200-20-44;200-50-44.
Последствия прививок
Вакцинация – безусловно, защищает человека от опасных болезней и спасла немало жизней, но у многих отношение к ней, мягко скажем, неоднозначное. Людей пугают возможные осложнения, вплоть до серьезных. И хотя статистика утверждает, что процент не то что осложнений, а даже простых побочных реакций от современных прививок крайне незначительный, впечатлительных людей, особенно мам, можно понять: что им до статистики, если речь идет о здоровье их родного ребенка.
В этой статье мы расскажем о возможных последствиях прививок, как отличить типичные поствакцинальные реакции от осложнений, опишем наиболее часто встречающиеся и посоветуем, что делать в подобных случаях.
Реакции и осложнения после прививки
С точки зрения организма любая вакцина – это попытка внедрить в него чужеродные вещества, на что наш организм, естественно, реагирует. Как правило, вакцинация проходит либо бессимптомно, либо с незначительными побочными реакциями: они не продолжительные, не стойкие и не приводят к каким-либо тяжелым последствиям для здоровья.
Но в очень редких случаях случаются серьезные осложнения с риском стойких нарушений здоровья. Правда, стоит сказать, что различить постпрививочные реакции и поствакцинальные осложнения иногда бывает затруднительно – симптоматика зачастую совпадает: принято даже называть реакции и осложнения единым термином «побочные реакции».
Поствакцинальные реакции
Поствакцинальные реакции – это нормальная реакция организма на введение вакцины. Все они характеризуются небольшой продолжительностью (как правило, 1-2 дня, максимум до 5), проходят сами без внешнего вмешательства и, что самое важное, не вызывают никаких отрицательных последствий для организма привитого человека.
Конкретные реакции во многом зависят от вида вакцины (для живых вакцин они могут быть похожи на симптомы болезни), и их принято делить на местные и общие.
Местные реакции
Это реакции, локализованные в месте введения вакцины. Самые типичные:
- Покраснения и уплотнения, отек, уплотнения лимфоузлов
- Болезненные ощущения
- Аллергическая сыпь
Это типичные реакции на нарушение кожного покрова при уколе и появление в организме «чужаков». Но надо быть внимательным: если, например, покраснение больше 8 см, а отек – 5 см, стоит посоветоваться с врачом. Болезненные ощущения должны проходить в течение 1-3 дней, если боль сильная или мешает спать, можно дать обезболивающее.
При повторной вакцинации местные реакции возникают чаще: например, для АКДС – до 50%, пневмококковой – до 20%, для остальных прививок – от 5 до 15%. Из живых вакцин чаще всего замечены местные реакции для БЦЖ (от туберкулеза).
Иногда вакцины специально изготавливаются так, чтобы вызвать местные реакции – это повышает иммунный ответ организма. Для таких вакцин (АКДС, АДС, от гепатита А, В) местные реакции закономерны и не должны вызывать беспокойства.
На местные реакции и их интенсивность влияет и метод введения вакцины: лучше это делать внутримышечно, так как мышцы хорошо снабжаются кровью – в результате вакцина быстрее всасывается и повышается эффективность вакцины.
Подробнее c местными реакциями вы можете ознакомиться в отдельной статье.
Общие реакции
Реакции, затрагивающие организм в целом, но быстро проходящие, не вызывающие последующих осложнений. Наиболее типичные из них:
- Наиболее известное – повышение температуры: если она не превышает 38-38,5 градусов и проходит через 2-3 дня, беспокоиться не о чем.
- Общая вялость, дискомфорт, ощущение недомогания, головная боль, головокружение, беспокойство могут длиться 2-3 дня и слабо выражены, не нарушают привычную активность.
- Иногда наблюдаются кратковременные проблемы со сном и даже потеря аппетита.
- Некоторые компоненты вакцин изредка могут вызывать аллергические реакции, которые проявляются в появлении сыпи.
- При использовании живых вакцин могут наблюдаться слабо выраженные симптомы болезни, от которой проводится вакцинация: это нормальная реакция для такого типа вакцин.
Нормальные реакции
Приведем нормальные реакции на некоторые вакцины, в том числе входящим в национальный календарь прививок:
- АКДС – место инъекции может болеть и наблюдаться небольшой отек, непродолжительное, до 3-х дней повышение температуры до субфебрильного и даже фебрильного уровня.
- БЦЖ – папула в месте укола, которая эрозируется и на её месте остается рубчик.
- Гепатит В – возможна боль в месте укола не более 3 дней.
- ОПВ – без общих реакций.
- Корь – невысокая температура может появиться на 7-12 день, держится она не более 3-х дней и не требует жаропонижающих препаратов. Крайне редко встречается коревая сыпь.
- Краснуха – через 6-14 дней могут проявиться простудные симптомы: невысокая температура, першение в горле, насморк, но всё это быстро проходит без постороннего вмешательства.
- Эпидемический паротит – боль в месте инъекции, небольшое повышение температуры и легкое недомогание на 5-15 день.
- Ветряная оспа – в течение 3 недель могу появляться небольшое число элементов ветряночной сыпи, небольшое повышение температуры.
- Ротавирусная инфекция – повышение температуры, рвота и диарея, которые быстро проходят.
- COVID-19 в большинстве случаев носят легкий или умеренный характер и являются непродолжительными: повышение температуры, слабость, головная боль. боль в мышцах, озноб, диарея, боль в месте инъекции. Вероятность возникновения какого-либо из указанных побочных эффектов различается в зависимости от вакцины.
Более серьезные и продолжительные реакции возможны, однако встречаются крайне редко. Кроме того, вакцины постоянно проходят новые проверки. Это делается, что выявить редкие побочные эффекты.
Приведенный перечень возможных побочных явлений ни в коем случае не претендует на полноту и абсолютную истину: мы просто хотим успокоить родителей, чьим детям сделали прививки.
Частота побочных реакций
Последствия применения известных вакцин хорошо изучены, в том числе и частота побочных реакций: они встречаются не более чем у 10% привитых, а в 95% случаев симптомы настолько незначительны, что не требуют обращения к врачам. Вакцина против краснухи в среднем в 5% случаев вызывает общие реакции, против гепатита В – 7% местных реакций.
Что касается возможных осложнений, то они встречаются несравненно реже побочных реакций: для большинства вакцин – 1 случай на миллион и более прививок, а тяжелые – еще на порядок реже.
Сроки возникновения реакций
- Обычно рано (в течение нескольких часов) проявляются побочные реакции на инактивные вакцины, но они слабо выражены и быстро проходят.
- Как правило, побочные действия вакцин проявляются в пределах 4 недель, и лишь после БЦЖ побочные реакции могут наблюдаться даже через 14 недель.
- Реакции на живую вакцину от кори не могут проявиться ранее 4 дней и позднее 12-14 дней, для полиомиелитной и паротитной вакцин – 30 дней.
Поствакцинальные осложнения
Поствакцинальные осложнения, в отличие от побочных реакций, протекает гораздо сложнее и могут иметь тяжелые последствия. Но и встречаются они намного реже – примерно по одному случаю на миллион прививок. При этом не лишним будет напомнить, что аналогичные осложнения в случае заболевания, от которого защищает прививка, случаются в сотни раз чаще.
Причины осложнений
Можно выделить три основные группы причин возникновения осложнений после вакцинации:
- Реактогенные свойства вакцины зависят от её компонентов, иммунной активности препарата, изменения свойств вакцинного штамма, загрязнения вакцины. Наиболее реактогенные – АКДС и БЦЖ, самые «тяжелые» препараты используются в вакцинах против краснухи, паротита, гепатита В, полиомиелита.
- Особенности организма: скрытые патологии, которые могут обостриться из-за реакции организма на вакцину, склонность организма к аллергии, аутоиммунные патологии, ослабленный иммунитет и другое.
- Нарушения техники прививки медицинскими работниками, к сожалению, являются одними из самых частных причин осложнений после прививки: неверная дозировка, плохая стерилизация, неверная техника иммунизации или нарушены инструкции, использован неправильный растворитель, вакцина неправильно разведена или не перемешана, неправильное хранение, не учтены противопоказания.
Виды поствакцинальных осложнений
Все возможные осложнения после прививки можно условно разделить на несколько групп:
- Реакция организма на компоненты вакцины:
- острая аллергия: анафилактический шок, крапивница, синдромы Лайелла и Стивенса-Джонсона, отек Квинке; при своевременной помощи, как правило, не оставляет последствий;
- через несколько часов после прививки, обычно АКДС, ребенок начинает громко плакать, визжать: слушать это тяжело, но часа через 3 проходит, и опасности для малыша не представляет;
- через 1-3 часа может возникнуть резкая мышечная слабость, которая сама быстро проходит.
- Реакции из-за низкого качества вакцины, обычно вызванные нарушением правил её хранения и перевозки:
- заявленный иммунитет так и не формируется;
- более заметные местные реакции;
- при нарушении стерильности вакцины могут возникать абсцессы, флегмоны или другие острые воспалительные изменения.
- Поствакцинальные осложнения (ПВО) часто связаны с нарушением технологии ввода вакцины, нарушением правил асептики: они могут привести к гнойно-воспалительным заболеваниям. Если вакцина БЦЖ вводится не внутрикожно, а подкожно, то развивается холодный абсцесс. При введении вакцины в ягодичную мышцу вместо большеберцовой или дельтовидной есть риск травмировать седалищный нерв или получить воспаление подкожной жировой клетчатки. Несоблюдение правил асептики грозит острым общим или местным воспалением. А если уколоть вакцину, предназначенную для приема через рот, не исключены ярко выраженные местные или общие реакции.
- Ввод вакцины может спровоцировать заболевание, от которого она предназначена.
- Тяжелые осложнения может спровоцировать иммунодефицит у детей: менингит, вакциноассоциированный полиомиелит или энцефалит, БЦЖ-остеомиелит, БЦЖ-инфекция. К счастью, даже при ослабленном иммунитете такие осложнения крайне редки. И самое главное: без прививки осложнения после перенесенной инфекции могут быть более выраженными и прогностически неблагоприятными.
Далее описаны возможные осложнения после конкретных прививок – все они подробно изложены в инструкциях к препаратам перечисленных ниже заболеваний:
- От гепатита В – редко бывает температура выше 39 градусов, общие реакции (тошнота и рвота, головная боль, слабость, артрит), кожная сыпь, неврит зрительного нерва и некоторые другие.
- У вакцины АКДС высокий риск осложнений и аллергических реакций. Самый опасный компонент вакцины – коклюшный, он может поражать головной мозг. А вот разновидность АКДС – вакцина АДСМ, не содержит коклюшного компонента, поэтому от неё побочные реакции, не говоря уже об осложнениях, наблюдаются крайне редко. Общие реакции на АКДС – температура 38-39 градусов, местные – боль, покраснения или уплотнения, возможные тяжелые осложнения: сильный плач ребенка, переходящий в визг, температура до 40 градусов, рвота, судороги, поствакцинальный энцефалит, неврит, полирадикулоневрит, кожные аллергические проявления.
- Единственное тяжелое последствие прививки ОПВ от полиомиелита – вакциноассоциированный полиомиелит, но он бывает крайне редко, да и то обычно на фоне дефицита иммунитета.
- После прививок от кори, краснухи и паротита серьезные осложнения встречаются очень, очень редко: тромбоцитопения, пневмония, односторонняя глухота, панэнцефалит.
- Возможные реакции на прививку БЦЖ от туберкулеза:
- местные: рубец, язва, холодный абсцесс, региональный лимфаденит;
- остеиты, лимфадениты, крайне редко – аллергические васкулиты или красная волчанка;
- очень редко у детей с Т-клеточным иммунодефицитом может развиться генерализованная БЦЖ-инфекция;
- аллергические реакции: сыпь, узловатая эритема, кольцевидная гранулема, сыпь, анафилактический шок, вторичная инфекция.
Советы и рекомендации
Несмотря на пугающий список возможных побочных реакций и осложнений от вакцин, надо помнить главное – тяжелые последствия встречаются крайне редко и с ними умеют бороться, а местные и общие реакции не столь часты, слабо выражены и не опасны для здоровья.
Тем не менее, в течение нескольких дней или недель после прививки (сколько именно, зависит от конкретной вакцины), следует внимательно следить за самочувствием ребенка:
- Высокая температура в течение 3-х и более дней, одышка, судороги, частая рвота, сильная головная боль и другие заметные и постоянные отклонения от нормального самочувствия – повод вызвать врача.
- Введение вакцины – это всегда дополнительная нагрузка на организм, иногда весьма значительная, поэтому в первые дни после вакцинации стоит больше отдыхать и избегать заметных физических и эмоциональных нагрузок.
- При повышении температуры выше 38° используют жаропонижающие препараты в сочетании с физическими методами – холодные компрессы, обтирание влажной губкой. Особенно важно снижать температуру у детей, склонных к судорогам, с гипертензионно-гидроцефальным синдромом.
- Внимательно следите за состоянием организма, если у привитого, особенно, ребенка высок риск аллергических реакций.
- В течение первых 2-х недель перед прививкой и после неё лучше избегать продуктов – облигатных аллергенов: морепродукты, мёд и шоколад, яйца, клубника, малина, цитрусовые.
- В первые 7-10 дней старайтесь избегать контакта с другими людьми для снижения риска простудных заболеваний. Особенно это касается людей с пониженным иммунитетом и хроническими заболеваниями.
- Рекомендуется через 3 – 4 недели после прививки сделать общий анализ мочи для выявления возможных осложнений со стороны почек: это особенно важно для детей, имеющих заболевания органов мочевыделения. Анализ также позволит своевременно обнаружить отклонения и принять необходимые меры.