С учетом современного социально-экономического и демографического развития охрана репродуктивного здоровья населения является первоочередной задачей, стоящей перед системой здравоохранения. Концепция демографического развития диктует необходимость в сохранении репродуктивного потенциала населения.
Поэтому важнейшей проблемой в вопросах снижения уровня нежелательных беременностей и контрацепции является недостаточная профессиональная подготовка врачей-акушеров-гинекологов и отсутствие единой системы подготовки кадров.
Целями совместной работы были изучение мнения врачей-акушеров-гинекологов по вопросам охраны репродуктивного здоровья женского населения в системе планирования семьи и формирование компетенции на основании знаний, профессионального опыта и умений. Были проанкетированы 232 врача-акушера-гинеколога из 26 регионов Российской Федерации.
Анализ данных анкетирования продемонстрировал наличие большого объема пассивной информации в сочетании с отсутствием навыков самостоятельного критического осмысления современных данных, приверженность сложившимся взглядам, недостаточное профессиональное общение практикующих врачей и отсутствие знаний уникального Всемирного медицинского стандарта, регламентирующего использование контрацептивов (ВОЗ, 2009). Выводы исследования: для формирования компетенции в работе врача необходим модульный подход.
Оценка состояния здравоохранения Российской Федерации (РФ) за последнее десятилетие позволила выделить приоритетные направления его развития, имеющие первоочередное значение.
Одним из таких направлений стала охрана репродуктивного здоровья населения как важнейшая составляющая социально-демографического развития страны, которая во многом определяет уровень развития общества в целом, а в существующих социально-экономических условиях состояние репродуктивного здоровья населения страны остается одной из наиболее острых медико-социальных проблем, являясь фактором национальной безопасности и критерием эффективности социальной политики государства. На данный момент реализуется Концепция демографической политики, касающаяся населения РФ. Разработка мероприятий по данной теме будет продолжаться до 2025 г. Она представляет собой национальный проект под названием «Здоровье».
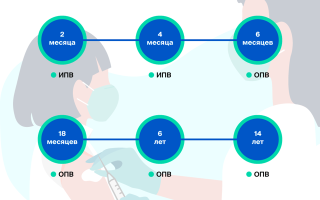
Общая численность населения РФ (по оценке Госкомстата) на 01.01.2011 составила 142,9 млн человек, из них доля женщин – 53,7 % (76,8 млн), мужчин – 46,7 % (67,3 млн); женщин репродуктивного возраста – 25,9 % от общего числа жителей (37,1 млн); доля детей в возрасте 0–17 лет составила 18,4 % (26,2 млн) от общей численности населения [3].
В РФ за последний год имело место увеличение рождаемости с 12,6 в 2011 г. до 13,3 в 2012-м (5,7 %) на 1000 человек населения. Несколько снизилась смертность населения. Уровень ее в 2011 г. составил 13,5; в 2012-м – 13,3 на 1000 человек населения (1,4 %) [2].
Без достоверной и качественной информации о репродуктивном здоровье населения, в первую очередь женщин, без знания их отношения к своему здоровью, рождению детей, семейным ценностям, их оценки деятельности служб родовспоможения невозможно проводить успешную демографическую политику.
В связи с особенностями реализации репродуктивной функции особое значение приобретают проблемы охраны репродуктивного здоровья женщин. Одним из факторов, влияющих на состояние репродуктивной функции, служит предупреждение нежелательной беременности [5].
Не вызывает сомнений, что наиболее эффективным средством борьбы с абортами является использование противозачаточных средств [7, 8]. По данным за 2012 г.
о репродуктивных планах женщин в возрасте 20–40 лет (4 802 969 человек), в городах с миллионным числом жителей 854 898 (21,3 %) женщин не планируют беременность в ближайшие 1,2–3,0 года, а 25,98 % – в течение 3 и более лет.
Совсем не планируют беременность в этой возрастной категории 1 240 127 (25,8 %) женщин, затруднились ответить – 869 338 (18,1 %) человек. Необходимо также отметить, что в этой возрастной группе не отвергали гормональной контрацепции 4 004 716 (83,4 %) женщин; отрицательное отношение высказали 798 253 (16,6 %) человека.
К одним из важнейших проблем гормональной контрацепции в России относится проблема отношения к ней населения, несмотря на фармацевтический прогресс в области гормональных контрацептивных препаратов с уменьшенной дозировкой компонентов, их разнообразием, режимами дозирования и различными путями ведения.
Но, несмотря на недостаточное использование современных контрацептивных средств, можно констатировать, что наметилась тенденция к их более широкому использованию. Так, по данным Минздравсоцразвития за 2010 г., использование современной гормональной контрацепции с 1992 по 2009 г.
выросло на 11,3 % (2,1 % к числу фертильных женщин в 1992 г. и 13,4 % к 2009-му).
Другой важнейшей проблемой контрацепции в России остается недостаточная профессиональная подготовка врачей-акушеров-гинекологов по вопросам предохранения от нежелательной беременности, в частности гормональной контрацепции, отсутствие единой системы подготовки, начиная с высших медицинских учебных заведений.
Однако вместе с этим нельзя не отметить возросший за последние годы интерес специалистов к образованию именно в этой области гинекологии и возможности обучения на семинарах, тренингах, циклах сертификационного и тематического усовершенствования.
Именно недостаточная осведомленность о контрацептивных средствах, плохо проводимая работа в этом направлении, пробелы в подготовке врачей, формальный подход к учету показаний и противопоказаний к назначению гормональных препаратов ранее во многом дискредитировали современные методы контрацепции и вели к формированию массовой негативной установки женщин о якобы вредном влиянии гормональных контрацептивов на организм.
Цель работы: изучить мнение врачей-акушеров-гинекологов в вопросах охраны репродуктивного здоровья женского населения в системе планирования семьи и сформировать компетенции на основании знаний, профессионального опыта и умений.
Материал и методы
Работа проведена на базе кафедры акушерства и гинекологии ГБОУ ДПО РМАПО (Москва) совместно с Общероссийской общественной организацией «Российская ассоциация “Народонаселение и Развитие”» (РАНиР). Проанкетированы 232 врача-акушера-гинеколога из 26 регионов РФ. Врачебный стаж участников опроса составил от 3 до 35 лет.
Место работы специалистов – стационары, женские консультации, частные медицинские центры, кафедры акушерства и гинекологии высших медицинских учебных заведений. Проведен опрос с применением методики анонимного анкетирования с использованием специально разработанной анкеты.
Использована анкета закрытого типа, состоящая из 37 вопросов.
Результаты анкетирования статистически обработаны с оценкой уровня достоверности (р), с учетом критерия Стьюдента.
Результаты и обсуждение
На социально-правовой вопрос применения гормональной контрацепции в РФ, в частности о продаже препаратов экстренной контрацепции по рецептам, был получен ответ от 60,6 % анкетированных о несогласии с данным утверждением, 33,7 % врачей считали это приемлемым и затруднились ответить 5,8 % человек, причем полученные данные достоверно не различались в группе респондентов с различным стажем и местом работы. Все специалисты были схожи во мнении, что препараты экстренной контрацепции могут приводить к нарушению менструального цикла. При этом вызывает удивление тот факт, что специалисты считали лучшим методом ежемесячное использование таблеток экстренной контрацепции, чем постоянный ежедневный прием гормональных таблеток. Вместе с тем большинство (66,3 %) врачей совершенно неоправданно считали действие экстренной гормональной контрацепции подобным медикаментозному аборту на малых сроках. И только 25,9 % опрошенных были не согласны с данным утверждением и еще 7,6 % не смогли выразить свое мнение.
На сегодняшний день одним из самых эффективных методов предохранения от нежелательной беременности является использование комбинированных оральных контрацептивов (КОК), и значительная часть врачей-акушеров-гинекологов информированы об этом, однако подавляющее большинство (по данным анкетирования) искренне заблуждаются в том, что если одни комбинированные гормональные таблетки «не подошли», то не подойдут и никакие другие. Большинство респондентов безосновательно считали, что противозачаточные таблетки предохраняют от инфекций, передаваемых половым путем (ИППП). Конечно, гормональные контрацептивы могут снизить риск развития острых восходящих воспалительных заболеваний органов малого таза за счет того, что способствуют сгущению слизи цервикального канала шейки матки и таким образом препятствуют проникновению инфекции в полость матки. Но защитить от ИППП они не могут никак.
Из-за отсутствия уверенности в механизме действия комбинированных контрацептивов и понимания изменений лишь общецикловой дозы гормональных веществ в многофазных препаратах КОК в памяти на долгие годы сохраняются маркетинговые манипуляции, поэтому вопрос о «физиологичности» трехфазных КОК по сравнению с монофазными разделил врачей-специалистов на 2 почти равные группы (44,8 и 43,1 % соответственно). Затруднились дать ответ только 12, 1% опрошенных.
Прогресс фармацевтической промышленности нашел отражение и в препаратах для гормональной контрацепции: уменьшилась доза эстрогенного компонента (этинилэстрадиола) в комбинированных эстроген-гестагенных контрацептивах, синтезированы новые гестагены [3].
Основное их преимущество заключается в том, что они не повышают риск сердечно-сосудистых заболеваний, что подтверждается результатами многочисленных исследований.
Однако если предположить возможную негативную связь этих осложнений с приемом гормональных контрацептивов, наиболее вероятным будут наличие наследственной отягощенности со стороны сердечно-сосудистой системы, курение, ожирение и длительное бесконтрольное применение препаратов КОК, без уточнения врачом вероятности попадания в группу риска и без предварительного исследования показателей свертывающей системы крови пациентки [10, 11]. Отрадно, что в нашем опросе 53,9 % анкетируемых независимо от стажа работы были не согласны с мнением, будто использование комбинированной гормональной контрацепции увеличивает риск сердечно-сосудистых заболеваний. Но в группе из 28,1 % респондентов согласились с отрицательным влиянием КОК на сердечно-сосудистую систему женщин. При этом 41,8 % опрошенных были знакомы с относительными противопоказаниями к использованию эстроген-содержащих препаратов и считали, что КОК нельзя применять женщинам с семейной историей инфаркта миокарда по женской линии, произошедшего в возрасте до 45 лет. Не согласились с этим 34,1 %, и у 24,1 % врачей этот вопрос вызвал затруднение.
Необходимо отметить, что во всех регионах РФ независимо от частной или государственной формы работы специалистов 57,0 % акушеров-гинекологов совершенно безосновательно были схожими во мнении о необходимости проведения тщательного лабораторного обследования, включая гормональное тестирование, перед началом приема гормональных таблеток, только 35,9 % считали необязательным обследоваться перед их назначением, и 7,1 % не смогли ответить на данный вопрос анкеты.
Изучение мнения специалистов относительно тератогенности КОК и возможности рождения ребенка с аномалиями развития в случае приема гормональных контрацептивов на фоне беременности показало, что треть (29,7 %) больных считали такое возможным. Большинство (57 %) врачей считали, что пероральные препараты не повлияют на внутриутробное развитие ребенка, а значит, такие беременности не требуют прерывания, 13,3 % анкетированных затруднились с ответом.
Как показал анализ ответов акушеров-гинекологов относительно влияния КОК на психическое состояние женщины, 43,8 % считали, что гормональные контрацептивы уменьшают проявление депрессии, причем наибольшее число ответивших так были в группе врачей со стажем работы от 5 до 10 лет; 29,5 % указали на отсутствие такого влияния и 30,5 % не ответили на поставленный вопрос, что свидетельствует о неуверенности в данном вопросе.
Другим наиболее распространенным эффективным методом предохранения от нежелательной беременности является внутриматочная контрацепция.
По данным Всемирной организации здравоохранения (ВОЗ), в настоящее время более 70 млн женщин предпочитают использовать данный вид контрацепции.
В РФ этот метод, несмотря на некоторое снижение численности носительниц внутриматочных спиралей (ВМС), по-прежнему занимает первое место среди всех методов предупреждения нежелательной беременности.
В связи с этим мы посчитали целесообразным включение в анкету вопросов о внутриматочной контрацепции, в частности: следует ли вводить молодым и нерожавшим женщинам медьсодержащий внутриматочный контрацептив? Без всякого обоснования такой позиции отрицательно ответили большинство специалистов, что составило 62,1 % опрошенных.
Не согласились с ними 28,4 % и затруднились с ответом 9,5 % врачей-акушеров-гинекологов. Является прогрессом то, что 54,7 % ответили утвердительно на вопрос о том, что после удаления ВМС с медью можно сразу же ввести новый внутриматочный контрацептив.
Появление принципиально новых видов внутриматочной контрацепции позволяет расширять возможности эффективной контрацепции с минимальными возможными побочными эффектами.
Несмотря широкий выбор контрацептивных средств, проблема абортов в современных социально-демографических условиях в РФ занимает по-прежнему особое место.
В России высок уровень возникновения нежелательных беременностей и в год совершается около 1 млн абортов (989 375 – в 2011 г., из них 76,9 %, или около 760 тыс., – по желанию женщины) [1].
Актуальность проблемы абортов определяется не только их распространенностью как метода регулирования численности детей в семье, но и в связи с превалированием хирургических методов над терапевтическими существующими рисками развития осложнений, связанных с выскабливанием.
Практически все (95,1 %) врачи были единодушны во мнении об аборте как о небезопасной процедуре для женщины (без учета метода их выполнения).
Неудивительно, что 59,6 % опрошенных не согласились с утверждением, будто, уменьшая число абортов путем запретов и отказа от них, увеличивается число рождений детей. Согласились с этим 27,8 %, воздержались давать оценку таким проектам 12,5 % специалистов.
Большой интерес представляло мнение акушеров-гинекологов о необходимости и обоснованности юридического согласия родителя или опекуна для прерывания беременности 15-летней девушке. Были информированы о правоприменительной практике 44,5 % врачей, которые считали, что такое согласие обязательно нужно для проведения аборта несовершеннолетней пациентке в возрасте до 15 лет.
Ошибочно 52,3 % высказали мнение о необязательном получении данного документа. Лишь только 3,1 % врачей не знали, необходимо или нет информированное согласие юридически ответственного лица на проведение процедуры прерывания беременности подростку.
По этому социально-правовому вопросу полученные данные достоверно не различались в группе респондентов с различным стажем и местом работы.
В анкете был особо выделен вопрос об обязательных днях «тишины» для женщины, решившейся прервать беременность по желанию. Внимание к нему было привлечено в связи с тем, что принятый 1 ноября 2011 г. Государственной Думой закон «Об основах охраны здоровья граждан РФ» увеличивает время «тишины» для решившихся на аборт женщин.
Если срок беременности меньше 11 недель, то в течение 7 дней со дня посещения клиники делать аборт запрещено. При сроке беременности до 7 и более 11 недель женщине дают 48 часов на обдумывание.
48 часов – это результат адвокативной деятельности экспертов, а также договоренностей между законодателями, Минздравом и представителями Русской православной церкви [9].
Отношение специалистов к тому, что женщина, пришедшая к врачу, уже все для себя решила, и дни «тишины» не способны изменить ее решение, разделило мнение опрошенных: 37,5 % из них считали ненужным предоставление времени на раздумье, т.к.
женщиной уже все решено до визита к акушеру-гинекологу; 44,5 % отмечали необходимость дней «тишины», возможных для изменения решения в пользу пролонгирования беременности и рождения ребенка.
Кроме того, хотелось бы подчеркнуть, что в зависимости от стажа практической деятельности было различно и мнение анкетируемых по этому вопросу: вероятность изменения своего решения после времени на обдумывание отметили врачи со стажем работы от 5 до 10 лет; специалисты, проработавшие менее 5 лет, были склонны к оценке бесполезности дней «тишины» для женщин, решившихся на аборт. Потребуется систематизировать накапливаемый опыт практической деятельности и оценить, насколько дни «тишины» имеют значение для решения пациентки в пользу сохранения нежелательной беременности и рождения ребенка.
Выводы
- Результаты проведенного исследования свидетельствуют о наличии большого объема пассивной информации в сочетании с отсутствием навыков самостоятельного критического осмысления современных данных.
- Приверженность к сложившимся взглядам и отсутствие понимания доказательности в медицине (по-моему опыту…).
- Недостаточное профессиональное общение практикующих врачей (административный ресурс, школы).
- Отсутствие знаний уникального Всемирного медицинского стандарта – критериев приемлемости контрацепции, регламентирующих их использование (ВОЗ, 2009).
Заключение
Таким образом, для формирования компетенции врача в работе необходимы модульный подход, принципы которого базируются на структурированной объективной современной информации, ее восприятии и критическом осмыслении, применении в самостоятельной работе; участие в интерактивных семинарах, проясняющих ценностное ориентирование, с обязательным контролем знаний, закреплением навыков и умений.
Вся правда о современных методах контрацепции
Доброхотова Алина Даниловна
Акушер-гинеколог
26 марта 2020
Возможно ли сегодня найти современный, доступный и эффективный на 100% метод контрацепции? Чтобы еще и с минимальным количеством побочных эффектов?Сколько еще вопросов встает перед женщиной, желающей надежно защитить себя от нежелательной беременности?
Дефицит понятной информации приводит к повышению процента абортов и незапланированных беременностей. Предлагаю разобраться в этом вопросе.
Разбор разных видов контрацептивов
Начнем с того, что существует несколько методов контрацепции, и каждую группу оценивают по индексу Перля (ИП). Это число беременностей, наступивших у 100 женщин в течение года, применяющих тот или иной метод (чем меньше индекс, тем лучше ).
Календарный метод (ИП = 1-10)
При регулярном менструальном цикле определяются «опасные» и «безопасные» дни. Например, при цикле в 28-30 дней паре следует воздерживаться от незащищенных половых контактов примерно с 8 по 19 день, когда риск беременности наиболее высок.
Бесплатно. Без побочных эффектов. Ненадежно. Стоит ли? Если вы и ваш партнер готовы ко всем поворотам судьбы, доверяете друг другу на 100%, можете попробовать.
Прерванный половой акт (ИП = 4)
История схожа с вышеописанной. Готовы к ребенку в случае «аварии»? Практикуйте. Всегда возникает много вопросов о возможности наступления беременности, даже если эякуляция не произошла во влагалище.
Масштабных исследований не проводилось, но доказано, что в предэякуляте (прозрачная жидкость, выделяющаяся из полового члена во время полового акта до семяизвержения) могут содержаться активные сперматозоиды, хотя и существуют мужчины, у которых их практически нет.
Эта жидкость хранится в канале уретры, и процент наступления беременности выше при частых половых контактах. У многих пар этот метод контрацепции пользуется успехом длительное время.
Также хочу обратить внимание, что если при ППА (прерванный половой акт) беременность не наступает, это не говорит о проблемах с зачатием! Обратиться к врачу следует через 12 месяцев при регулярной (2 раза в неделю) половой жизни без предохранения и эякуляции во влагалище.
Не защищает от инфекций. Будьте внимательны!
Презервативы (ИП = 2-5)
Мужские и женские; латексные и полиуретановые; с запахами/вкусами/световыми эффектами – что душе угодно! Контрацептивное действие – почти 100%, такая же степень защиты от ИППП (инфекций, передающихся половым путем).
В каждой упаковке есть инструкция, но помните о смене мужского презерватива после каждого полового акта и правильном подборе размера! Что касается женских приспособлений, то их можно использовать несколько часов подряд (до 6 часов!) и только потом выкидывать.
Такой большой индекс Перля (по сравнению с теми же гормональными таблетками) обусловлен:
- неправильным применением презервативов,
- использованием лубрикантов на масляной основе (латексное изделие может порваться),
- экономией и покупкой некачественного товара (лучше приобретать эти виды контрацептивов в аптеке).
Минимум побочных эффектов с очень высокой степенью защиты!
Химический метод (спермициды) (ИП = 3)
Это вещества, инактивирующие сперматозоиды во влагалище, препятствуя их прохождению в матку. Форма выпуска различная (пены, желе, тающие свечи, пенящиеся свечи и таблетки, растворимые пленки и губки). Все используется местно, т. е. вводится женщиной во влагалище.Могут применяться в любой период сексуально активной жизни: и подростками, и кормящими женщинами.
Кто-то использует средства как самостоятельный способ предохранения, но чаще всего рекомендуется сочетание с барьерным методом контрацепции. В какой-то степени могут защищать от инфекций, но доказательств в пользу высокой безопасности нет. Также следует быть четко проинструктированной, ведь каждая форма выпуска подразумевает свой способ использования, в том числе по времени.
Ну и не забываем про возможные аллергические реакции.
- Лактационная аменорея
- (ИП зависит от времени, прошедшего после родов, в среднем 2-10)
Способ считается очень даже надежным, если женщина кормит грудью 24/7, в том числе обязательно ночью, перерыв между кормлениями составляет не более шести часов, и отсутствует менструация.
Но следует знать, что даже при отсутствии кровянистых выделений может произойти овуляция, и наступить беременность.Мамам следует обратиться к гинекологу, который поможет с выбором наиболее подходящего метода.
Обратите внимание, что гормональная контрацепция разрешена только через шесть недель после родов, а КОК (комбинированные оральные контрацептивы) и вовсе запрещены на весь период грудного вскармливания.
- Не нужно полностью доверять этому методу контрацепции, особенно через пять месяцев после родоразрешения.
- Внутриматочная спираль (ИП < 1)
Да, они бывают и гормональные (с левоноргестрелом), и обычные, т. е. медные. Обе разновидности также разрешены кормящим женщинам, и даже практикуется их установка сразу после родов, но тогда существует высокая вероятность экспульсии (выпадения).
Спираль имеет форму буквы Т, на конце которой есть «усики», вводится после осмотра гинеколога и исключения острых воспалительных процессов. Процедура почти безболезненная и позволяет надежно защитить женщину от нежелательной беременности на срок от трех до пяти лет.
ВМС (внутриматочная спираль) используется и с целью лечения эндометриоза или при обильных менструациях, приводящих к таким осложнениям, как анемия. При установке медного варианта половая жизнь без предохранения разрешена сразу, после использования гормональной – через семь дней.
Со своей контрацептивной задачей данное приспособление справляется за счет сгущения цервикальной слизи (сперматозоиды не в силах пройти в матку). В самой матке она также препятствует прикреплению эмбриона.
Кроме того, если речь идет о гормональной спирали, то левоноргестрел блокирует овуляцию, и оплодотворения не происходит. Показаться врачу после установки нужно через 3-4 недели для проведения УЗИ. Подросткам и нерожавшим женщинам данный вид контрацептивов тоже разрешен.
Все, вроде бы, прекрасно, но! Ни одна спираль не в силах убить инфекцию.
- Чисто прогестиновые препараты (ИП < 1)
- Вариантов также множество:
- Таблетки (пьются каждый день в одно и то же время с максимально допустимой разницей в +/- 3 часа)
- Инъекционные формы (в виде депо, используется четыре раза в год)
- Имплантационный вариант («вживляется» подкожно с внутренней стороны в области плеча на три года)
Такие препараты разработаны для кормящих женщин, а также для тех, кому полностью противопоказаны комбинированные контрацептивы с эстрогенами. К ним относятся курящие женщины старше 35 лет, у которых есть:
- Артериальная гипертензия
- Тромбоз глубоких вен
- Инсульты в анамнезе
- Наследственные тромбофилии
- Мигрени с аурой
- Рак молочных желез в прошлом или настоящем
- Осложнения длительно имеющегося сахарного диабета
Разберем каждую группу подробнее.
Прогестиновые таблетки, или мини-пили, содержат в себе только одну группу гормональных веществ (прогестеронового ряда) и препятствуют оплодотворению за счет подавления овуляции, увеличения вязкости цервикальной слизи, превращения эндометрия в «непригодный», тонкий для имплантации эмбриона.Начинать прием можно через шесть недель после родов, непрерывно. При приеме менструации отсутствуют совсем, но нужно иметь в виду, что бывают побочные эффекты: менструальноподобные кровотечения, снижение либидо, болезненность молочных желез, незначительное увеличение массы тела. Главное слово «бывает», так как совсем необязательно, что все перечисленное встретится и у вас. Идеальный метод, когда у пары регулярная половая жизнь и полное доверие (ведь нет необходимости пользоваться презервативом).
Пару слов об инъекционном методе. Не нужно постоянно думать о том, когда вы должны выпить таблетки, купить презервативы, или бежать в ванную комнату непосредственно перед половым актом. Это эффективный метод контрацепции при своевременных повторных инъекциях.
Использовать можно вплоть до менопаузы, но стоит знать, что этот способ здорово снижает минеральную плотность костей.
Если сердцу и другим органам все же ближе данный метод, избавьтесь от вредных привычек, добавьте в повседневную жизнь легкие физические нагрузки и препараты кальция.
Что за имплант? Грамотно подготовленное устройство в виде ручки с маленьким лезвием на конце, заряженное «бомбочкой» с гормоном, одним легким движением руки гинеколога попадает под кожу.
Метод полностью обратим в любое время. Из специфических побочных эффектов: болезненность в месте введения в течение первых нескольких дней.
Резюме для прогестиновых препаратов:
- Можно кормящим женщинам уже через шесть недель после родов.
- Можно тем, кому противопоказаны эстрогенсодержащие препараты.
- Можно выбрать наиболее подходящий метод для каждой женщины и случая.
- Чаще всего встречающиеся побочные эффекты: незначительный набор веса, болезненность молочных желез и снижение либидо.
- Все способы обратимы, а беременность возможна уже в следующем менструальном цикле после отмены.
Комбинированные контрацептивы (ИП
Гормонотерапия в гинекологии: мифы и реальность
Современная гинекология не может обойтись без использования гормональных препаратов. Вместе с тем назначение гормональных средств часто пугает людей, так как о них распространено много недостоверной либо устаревшей информации. Постараемся разобраться в необходимости применения данных препаратов и развеять самые распространенные мифы о гормонотерапии.
Гормоны – специальные химические посредники, регулирующие работу всего организма. Основная часть гормонов производится в железах внутренней секреции: щитовидной и паращитовидных железах, гипофизе, надпочечниках, поджелудочной железе, яичниках у женщин и яичках у мужчин. Гормональные препараты – не что иное, как синтетические аналоги наших природных гормонов.
В акушерстве и гинекологии гормонотерапия применяется относительно давно и приносит довольно впечатляющие результаты, особенно сегодня, с появлением новых высокоэффективных гормональных препаратов, лишенных серьезных побочных действий своих предшественников.
Гормонотерапия необходима в следующих случаях
- В улучшении качества жизни женщин в пери- и постменопаузе, а также после хирургического удаления яичников.
- В обеспечении высокоэффективной контрацепции, что позволило значительно уменьшить число абортов и их осложнений.
- В разработке новых репродуктивных технологий, таких как ЭКО, ИКСИ и др.
- В консервативном лечении гинекологических заболеваний: миомы матки, эндометриоза, гиперплазии и полипоза эндометрия, синдрома поликистозных яичников, нарушений менструального цикла и др.
Менопаузальная гормональная терапия
Гормонотерапия необходима для поддержания состояния здоровья женщины в период климакса, когда репродуктивная функция организма снижается и происходит угасание выработки гормонов яичниками.
Дефицит гормона эстрогена провоцирует нарушения психоэмоционального и физического состояния.
Зачастую у женщины возникают проблемы в сексуальной жизни: снижается либидо, беспокоит дискомфорт во время полового контакта.
В основе заместительной гормональной терапии лежит восполнение недостатка либо отсутствия гормонов яичников медикаментозными препаратами, аналогичными по структуре и эффекту, что значительно улучшает качество жизни пациентки.
Гормональная контрацепция
Гормональная контрацепция (оральные контрацептивы, гормоносодержащие спирали, пластыри, импланты, инъекционные контрацептивы) является высокоэффективным методом предохранения от нежелательной беременности.
С контрацептивной целью используются синтетические аналоги эстрогенов и прогестерона и их производные.
Помимо основной функции защиты данные препараты нормализуют менструальный цикл, снижают вероятность доброкачественных опухолей (миомы матки, эндометриоза, кист яичников), а также оказывают лечебное воздействие при наличии данных и других гинекологических заболеваний (синдром поликистозных яичников).
Гормоны в лечении бесплодия
В настоящее время лечение бесплодия и невынашивания беременности – одно из приоритетных направлений акушерства. Значение гормональных препаратов в программе ЭКО сложно переоценить.
Вспомогательные репродуктивные технологии получили распространение и дают высокий процент положительных результатов, то есть наступивших беременностей, в первую очередь благодаря успехам фармацевтических компаний в разработке и производстве высокотехнологичных аналогов эндогенных гормонов. Благодаря им возможна стимуляция суперовуляции для развития нескольких доминантных фолликулов.
Такой эффект гормональных препаратов, как торможение функции яичников, также используется в протоколах ЭКО для подавления собственных гонадотропинов и создания оптимального фона для стимуляции экзогенными гонадотропинами.
После переноса эмбриона в полость матки необходимо применение препаратов прогестерона, так как его недостаток снижает вероятность имплантации, может привести к прерыванию беременности на ранних сроках. Кроме того, благодаря искусственным гормонам удается наладить работу яичников и избавиться от других проблем, препятствующих зачатию (полипы эндометрия, эндометриоз и др.).
Главные заблуждения
Миф 1
Гормоны прописывают только при очень тяжелых заболеваниях.
Для назначения гормонов нет необходимости дожидаться тяжелых, запущенных стадий заболевания. Более того, грамотная и своевременная гормональная коррекция может избавить от проблемы или приостановить ее развитие при использовании минимально эффективных доз и в кратчайшие сроки.
Миф 2
Если вовремя не выпить гормональную таблетку, ничего страшного не произойдет.
Гормональные препараты, особенно контрацептивы, надо принимать строго по часам.
К примеру, противозачаточная гормональная таблетка действует 24 часа, то есть принять ее необходимо раз в день для поддержания эффективной концентрации вещества в сыворотке крови.
Опоздание более чем на 12 часов может резко снизить контрацептивный эффект, возможны спонтанная овуляция и наступление незапланированной беременности.
- Миф 3
- Если принимать гормоны, они накапливаются в организме.
- В корне неверно, поскольку требование строгого приема гормонального лекарства как раз и связано с тем, что при попадании в организм гормон сразу распадается на химические соединения, а они, в свою очередь, выводятся из организма.
- Миф 4
- При беременности гормональные препараты не выписывают.
Выписывают. Если до беременности у женщины были гормональные нарушения, то во время вынашивания плода ей требуется лекарственная поддержка, чтобы уровень половых гормонов был в норме и ребенок нормально развивался.
При необходимости назначают и другие гормоны: гормоны щитовидной железы – при гипотиреозе, кортикостероидные гормоны – при некоторых системных заболеваниях, для подавления андрогенов коры надпочечников, инсулин – при диабете и т. д.
Отказ от терапии во время беременности из-за страха навредить плоду не имеет под собой научной основы, напротив, плод страдает при отсутствии необходимой коррекции.
Миф 5
У гормональных препаратов много побочных эффектов, в первую очередь, увеличение массы тела.
Препараты первого и второго поколения контрацептивов действительно могли вызвать эффект прибавки в весе из-за большого содержания гормонов.
В настоящее время производители выпускают микродозированные противозачаточные средства с видоизмененной структурой активных веществ, что практически не провоцирует колебания веса.
Гормональные препараты назначают на достаточно длительный срок, организм к концу первого-второго месяцев адаптируется, и большинство женщин не ощущают никакого дискомфорта.
Миф 6
Гормонам всегда можно найти альтернативу.
Не всегда. Есть ситуации, когда гормональные препараты незаменимы. Скажем, у молодой женщины (до 50 лет) были удалены яичники, в результате она начала быстро стареть и терять здоровье.
В этом случае ее организм до 55–60 лет нуждается в обязательной поддержке гормонотерапией.
Разумеется, при условии, что основное заболевание (из-за которого были удалены яичники) не имеет противопоказаний к такому назначению.
Миф 7
Гормональные препараты нельзя принимать долгое время.
Главное требование – правильный подбор гормонального препарата. Принимать грамотно подобранный препарат при условии ежегодного контроля можно годами без перерывов.
Длительный прием не только не оказывает вредного воздействия на организм, но и, напротив, помогает наладить менструальный цикл, предотвращает развитие доброкачественных заболеваний молочных желез, эндометриоза, миомы, кист яичника, а также улучшает качество волос и кожи.
Сми об инвитро
5 июля 2011
Существует большое количество видов контрацепции, различающихся по способам применения и действию на организм.
Однако до сих пор, несмотря на прогресс в медицине, не существует контрацептива, который подходил бы для каждой женщины.
Какие плюсы и минусы у каждого метода? Как правильно подбирать контрацептив? Ответы на эти и другие вопросы дает врач отдела «Медицинские офисы ИНВИТРО» Алла Игоревна МИСЮТИНА.
- Правила подбора
- Следует помнить, что ряд средств имеют противопоказания, поэтому, прежде чем начать прием контрацептивов, необходимо проконсультироваться с врачом-гинекологом.
- Во время приема врач оценивает объем необходимого обследования, принимая во внимание характер менструального цикла, возраст и вес женщины, наличие беременностей и родов ранее, а также наличие заболеваний.
- Обязательно учитывается состояние здоровья родственников, так как предрасположенность к ряду заболеваний имеет свойство передаваться по наследству и может стать причиной осложнений гормональной контрацепции.
- Принимается во внимание и наличие вредных привычек.
- Существуют стандартные обследования при подборе контрацептива:
- 1. консультация и осмотр врача, кольпоскопия, анализы на ЗППП,
- 2. мазок на онкоцитологию с поверхности шейки матки (ПАП-мазок),
- 3. обследование молочных желез (осмотр врача, УЗИ молочных желез),
- 4. УЗИ органов малого таза,
- 5. биохимический анализ крови (глюкоза, АЛТ, АСТ, ЩФ, холестерин, билирубин),
- 6. аутоантитела,
- 7. гомоцистеин,
- 8. гемостазиограмма,
9. показатели репродуктивных гормонов (кровь на гормоны сдается в определенные дни менструального цикла, поэтому предварительно необходима консультация врача-гинеколога).
- Подробности
- Давайте посмотрим основные методы контрацепции и выясним, чем они отличаются друг от друга.
- Спринцевание
- Эффективность – 10-15%.
Принцип метода – после полового акта женщина спринцовкой вымывает семя из влагалища. При этом используется обычная вода или раствор воды с кислотой (лимонная кислота и т.д.).
Плюсы: при спринцевании антисептиками меньше вероятность заразиться заболеваниями, передающимися половым путем.
Минусы: самый неэффективный способ. Сперматозоиды в маточных трубах оказываются уже через 90 секунд после полового акта. Спринцевание нарушает микрофлору влагалища, поэтому после такой процедуры рекомендуется микроскопическое исследование микрофлоры влагалища, чтобы исключить дисбактериоз влагалища.
- Прерванный половой акт
- Эффективность – 45-50%.
- Плюсы: не требует никаких затрат и может использоваться в любой момент.
Минусы: ненадежный метод. Даже в начале полового акта у партнера может выделиться небольшое количество сперматозоидов, которого достаточно для оплодотворения. При использовании данного метода партнерам необходимо регулярно проверяться на ЗППП, а мужчине – периодически проводить ультразвуковое исследование простаты.
Календарный метод
Эффективность – 55-60%.
Календарный метод основан на принципе определения «опасных» и «безопасных дней» для возникновения беременности. При этом в «опасные» дни сексуальные контакты исключаются или используются другие методы контрацепции.
Плюсы: не требует финансовых затрат, не имеет побочных действий.
Минусы: метод требует постоянного отслеживания графика менструального цикла и даже если он регулярный, овуляция может наступить в другое время. Сперматозоиды могут жить в половых путях женщины до 7 дней. Это значит, что «безопасные дни» высчитать крайне сложно.
Метод лактационной аменореи (МЛА)
Эффективность – 60-75%.
Этот метод основан на особенностях физиологии организма матери. В результате регулярного кормления грудью у женщины прекращается выработка гормонов, которые вызывают овуляцию.
Плюсы: этот способ не требует финансовых затрат и не связан с половым актом. Стимулирует грудное вскармливание ребенка.
Минусы: метод эффективен лишь при условии, что женщина кормит ребенка через каждые 4 часа днем и 6 часов ночью. Не рекомендуется пользоваться этим методом после шести месяцев с момента рождения ребенка, а также в случае, когда ребенку дается прикорм. Кроме того, методом нельзя пользоваться, если восстановились менструации.
Спермициды
Спермициды – это вещества химической природы, которые обезвреживают или убивают сперматозоиды. Они бывают в виде свечей, тампонов, кремов, вагинальных таблеток, аэрозолей и т. д.
Эффективность – 70-75%.
Плюсы: могут использоваться с другими средствами, а также в период кормления грудью. Защищают от некоторых ЗППП.
Минусы: препарат действует через 15 минут (в случае с таблетками и свечами). Прием спермицидов часто вызывает дисбактериоз влагалища и аллергические реакции, поэтому необходимо регулярно сдавать анализы на степень чистоты влагалища. Метод требует введение препарата перед каждым половым актом (кроме тампонов).
Метод экстренной контрацепции основан на приеме таблеток с высоким содержанием гормонов в течение 12 часов после полового акта. В результате начинается сокращение труб и меняется слой эндометрия, после чего оплодотворенная яйцеклетка не может прикрепиться.
- Посткоитальная (экстренная) контрацепция
- Эффективность – 75-80%.
- Плюсы: надежный способ; может использоваться в случае изнасилования или порванного презерватива.
Минусы: используется только в исключительных случаях, не может применяться регулярно. Вызывает нарушения гормонального фона женщины, иногда – кровотечения. После применения данного способа контрацепции, женщине необходимо сдать анализы на репродуктивные гормоны.
- Презерватив
- Эффективность – 60-80%.
- Плюсы: простой и эффективный метод защиты от нежелательной беременности и заболеваний, передающихся половым путем, а также ВИЧ-инфекции.
Минусы: возможно появление аллергии к латексной резине или к смазке, применяемой в презервативе, кроме того, всегда есть вероятность, что презерватив порвется во время полового акта. Иногда партнеры отмечают снижение сексуальных ощущений.
Внутриматочные средства (ВМС)
Внутриматочное средство (ВМС) представляет собой небольшое гнущееся устройство, вводимое в полость матки на длительное время. ВМС бывают различной формы (Т-образные, V-образные, в виде кольца, спирали) и с разными добавками (медь, золото, серебро, прогестерон).
Эффективность – 97-99%.
Плюсы: высокоэффективное средство. Действует на протяжении длительного периода (обычно 3-5 лет). Является обратимым методом контрацепции. Метод допустимо использовать кормящим матерям.
Минусы: у женщин, которые используют данный метод предохранения, увеличивается риск воспалительных заболеваний органов таза и вероятность внематочной беременности.
Также рекомендуется проверять наличие усиков спирали после каждой менструации, т.к. иногда ВМС может самопроизвольно выпасть. ВМС не походит женщинам с обильными и болезненными месячными (кроме прогестиновых ВМС), а также нерожавшим.
Каждые 6 месяцев необходимо проводить УЗИ органов малого таза.
- Гормональная контрацепция (ГК)
- Различают такие виды ГК: оральная контрацепция (прием таблеток), инъекционная (уколы), подкожные имплантаты (введение под кожу специальных капсул), гормональное кольцо (вводится во влагалище) и пластырь (наклеивается на кожу).
- Эффективность – 99%.
Плюсы: надежное и высокоэффективное средство. Менструации становятся более регулярными, менее обильными и болезненными.
Уменьшается риск развития воспалительных заболеваний органов малого таза, анемий, рака яичников, доброкачественных опухолей молочной железы, внематочной беременности.
Кроме того, прием современных гормональных контрацептивов положительно сказывается на состоянии кожи, волос и ногтей.
Минусы: требует ежедневного приема (в случае с таблетками), причем в определенные часы. Не может использоваться при кормлении грудью (кроме мини-пили). Не желательно использовать курящим женщинам после 35 лет.
Метод имеет множество противопоказаний! Из возможных осложнений на фоне гормональной контрацепции – нарушение состояния свертывающей системы крови, образование тромбов, нарушение кровотока в мелких сосудах и как результат, нарушение работы органов.
Для оценки возможного риска до начала приема ГК рекомендуется сдавать анализ крови на антитела к кардиолипину, анализ на гомоцистеин, сделать гемостазиограмму.
Если в семье по линии отца или матери наблюдается склонность к сердечно-сосудистым заболеваниям, рекомендуется сдать анализ на наследственные дефекты гемостаза.
Стерилизация
Женская стерилизация представляет собой хирургическое блокирование проходимости маточных труб с целью воспрепятствования слиянию сперматозоида с яйцеклеткой. Также может проводиться и мужчинам.
Эффективность – 99-100%.
Плюсы: дает самый высокий процент защиты от нежелательной беременности. Идеальный способ, если беременность противопоказана.
Минусы: возвратить детородность после этого способа невозможно. Как и любая операция, может вызвать осложнения.
- Важно!
- Контрацепцию должен подобрать врач на основании лабораторных анализов и индивидуальных данных.
- Своевременные и точные результаты обследования и рекомендации врача должны быть основой для принятия вами решения о выборе способа контрацепции.