Грачев Сергей Александрович
Рассмотрим подробнее вопрос о боли в сердце.
Почему болит сердце
Причин такого патологического состояния может быть много. Но можно сказать точно, что главной причиной боли является плохое кровоснабжение мышцы сердца, возникающее из-за блокировки либо спазма артерий, лидо сужения сосудов. Также болевые ощущения в области сердца могут объясняться врожденными или приобретенными сердечными болезнями, вегетососудистой дистонией или пороками сердца.
Особенности при различных заболеваниях
Болевые ощущения могут иметь особенности в зависимости от болезни, вызывающей их.
Инфаркт миокарда
Плохое кровоснабжение сердечной мышцы может стать причиной ее некроза, который проявляется следующими симптомами:
- жгучая острая боль;
- приступ длится более получаса;
- присутствуют дополнительные симптомы (одышка, тошнота, паника и потливость);
- боль отдают в левую часть тела.
ВАЖНО! При таких признаках больному срочно вызывают скорую, так как возможность стабилизировать состояние будет всего 2 часа.
Стенокардия
Сильный болевой синдром давящего характера. Возникает это ощущение после определенного напряжения и сохраняется на протяжении получаса. Главный признак — облегчение состояние после приема нитроглицерина.
Миокардит
Состояние характеризуется воспалением сердечной мышцы, ноющая боль возникает периодически. Чем больше распространяется воспаление, тем длительнее и интенсивнее боли.
Поражение клапанов
Болевые ощущения отличаются локализацией (все зависит от степени повреждения клапанов). Обычно боль ноющая и тупая, возникающая периодически, вместе с этим сбивается сердечный ритм, начинается одышка.
Кардиомиопотия
Патологический процесс сопровождается сжимающимися, тянущими болями, четкую локализацию которых сложно определить. Купировать синдром нитроглицерином удается не всегда.
Как отличить сердечную боль от невралгии
- возможность определить четкую локализацию;
- неприятные ощущения сконцентрированы в одной точке;
- характер боли стреляющий, ноющий или колющий;
- длится в течение нескольких дней;
- интенсивность ощущений не зависит от времени суток;
- усиливается при скручивании, чихании или кашле, ходьбе, пальпации межреберных участков;
- нитроглицерин оказывается неэффективным;
- возможность дышать только поверхностно;
- часто случается после переохлаждения;
- сопровождается нарушением чувствительности кожных покров;
- в области поражения значительно уменьшается двигательная активность.
Чем отличаются боли в сердце от болей в желудке
Болезни органов пищеварительной системы можно отличить по следующим признакам:
- болевой синдром локализуется в верхней части живота;
- связана с приемом пищи;
- состояние облегчается после приема антацидных средств;
- сопровождается метеоризмом, тошнотой и тяжестью.
Другие болезни, которые могут быть похожи на боль в сердце
Иногда болевые ощущения в области сердца могут вызывать и другие болезни (например, остеохондроз, легочные заболевания и болезни ЦНС). Чтобы точно определиться с причиной, нужно обратиться к различным специалистам, которые проведут полноценное обследование. Это может занять немало времени, однако даст свой результат.
Когда нужно обратиться к врачу
Плановый осмотр кардиолога должен происходит ежегодно.
Если боль присутствует, но она слабая, возникает изредка, не влияет на активность, не сопровождается дополнительными симптомами заболеваний сердца (высокое артериальное давление, аритмия или одышка), отменять плановый визит ни в коем случае нельзя.
На приеме не отказывайтесь от дополнительных исследований — холтеровского мониторирования, ЭКГ, УЗИ сердца, анализа крови. Это поможет врачу оценить ваше состояние и назначить более точное лечение.
Немедленно обращаться к кардиологу необходимо при следующих симптомах:
- иррадиация и локализация боли характерна для инфаркта;
- активное нарастание болевых ощущений;
- неприятные ощущения сохраняются более получаса;
- боль приобретает невыносимый, колющий характер;
- возникает повторно через короткий промежуток времени;
- случаются обмороки и скачки артериального давления.
Чем опасна сердечная боль
Боль в сердце опасна, в первую очередь, тем, что может привести к необратимым последствиям (например, параличу) либо и вовсе летальному исходу. Поэтому затягивать с диагностикой и лечением нельзя.
Профилактика сердечных болей
Предотвратить развитие болезней сердечно-сосудистой системы помогут следующие меры:
- полный отказ от вредных привычек;
- соблюдение режима дня, чередование работы и отдыха;
- придерживание принципов здорового питания;
- постоянный контроль за массой тела;
- избегание стрессов;
- повышение общего иммунитета;
- своевременное лечение других заболеваний.
Как понять, что болит сердце
Как болит сердце?
Сердце расположено в грудной клетке, а если точнее, то в переднем средостении. Орган размещается центрально, однако из-за направленности его оси справа налево, принято говорить о левосторонней локализации. Сердечные боли преимущественно возникают в центральной части за грудиной, но могут иррадиировать в левую сторону верхней части туловища.
Единой характеристики кардиалгии не существует. Локализация и интенсивность болей могут отличаться у разных пациентов в силу индивидуального болевого порога, количества рецепторов определенных типов, наличия сопутствующих заболеваний. Однако общие параметры сердечной боли хорошо известны и на них ориентируются врачи при первичной диагностике заболеваний (перед назначением обследования).
Локализация боли
Кардиалгия обычно локализуется ближе к центральной и передней части груди с небольшим смещением влево. Боль может быть как точечной, так и возникать сразу в нескольких местах. Это зависит от особенностей топографии сердца и нервных окончаний у конкретного пациента. В случае аномального (зеркального) расположения органа боли будут локализоваться за грудиной со смещением вправо.
Иррадиация
Сердечные боли, локализованные в грудной клетке, часто отдают в другие части тела, например, в спину, лопатку, ключицу, плечо, шею, нижнюю челюсть.
Обычно кардиалгия иррадиирует в левую сторону. Однако возможна центральная локализация (боль ощущается в центре спины, распространяется по типу галстука, захватывая грудь, шею, челюсть, ощущается по внутренней стороне обеих рук). В редких случаях боли могут определяться в правой половине грудной клетки.
Распространенность
Для ишемических и кардионеврологичсеких нарушений характерна концентрированность боли в одной или нескольких точках. Воспалительные процессы могут проявляться разлитыми и обширными болезненными ощущениями.
Характер болезненных ощущений
Боли в груди могут иметь колющий, режущий, ноющий, жгучий характер. Однако особенности дискомфорта нельзя расценивать в качестве специфического признака болезни сердца, поскольку аналогичные ощущения могут возникать при патологиях дыхательной или опорно-двигательной системы. Характер боли важен для кардиолога при составлении плана обследования пациента.
Продолжительность болей
Для ишемических болей характерны кратковременность и периодичность. Острые состояния могут провоцировать продолжительные боли от 30 минут до нескольких суток. Слабые, ноющие, постоянные боли сопровождают вялотекущие патологические процессы воспалительного, дистрофического, опухолевого характера.
Провокаторы болей
При сердечных патологиях прослеживается связь между воздействием внешних факторов и возникновением болевого синдрома. Симптомом больного сердца может быть дискомфорт в грудной клетке после физических нагрузок, стресса, чрезмерного напряжения.
Классическая клиника кардиалгии
- проявляется вовремя/после физической нагрузки или стрессовой ситуации;
- носит острый колющий, жгучий, режущий или давящий характер;
- сопровождается тревожностью, страхом, паникой, одышкой, головокружением;
- не ослабевает при изменении положения тела в пространстве;
- сопровождается сбоями сердечного ритма или нестабильностью артериального давления;
- локализуется за грудиной, смещена влево, иррадиирует в левую сторону туловища;
- купируется коронарорасширяющими средствами (нитроглицерин).
Особенности кардиалгии при различных заболеваниях
Болевой синдром может иметь некоторые особенности при различных патологических изменениях в сердце. Они позволяют не только вовремя распознать боль в сердце, но также предположить ее причину и предпринять нужные меры.
Инфаркт миокарда
Нарушения кровоснабжения сердечной мышцы могут привести к ее некрозу, то есть инфаркту миокарда. Проявлениями этого острого состояния являются:
- боль в груди, отдающая в левую руку, лопатку, область шеи, челюсть;
- острый жгучий характер ощущений;
- продолжительность болевого приступа более 30 минут;
- дополнительные симптомы (паника, тошнота, потливость, одышка);
- устойчивость к нитроглицерину.
В такой ситуации необходимо вызывать карету скорой помощи. Для стабилизации состояния пациента есть всего лишь 1-2 часа.
Стенокардия
Ишемические процессы сопровождаются интенсивной болью давящего характера, которая возникает после напряжения и сохраняется на протяжении 30 минут. Характерным признаком является быстрое исчезновение боли после приема нитроглицерина. Боль при стенокардии возникает и в покое.
Миокардит
Боли, вызванные воспалением сердечной мышцы, на начальных этапах проявляются периодическими ноющими ощущениями. По мере распространения воспалительного процесса приобретают постоянный, разлитой характер. Болевой синдром не купируется нитроглицерином.
Поражение клапанов
Боль может иметь различную локализацию в зависимости от степени и масштабов повреждения клапанного аппарата. Обычно тупая, ноющая, периодическая, сопровождается нарушениями сердечного ритма и давления, одышкой.
Кардиомиопатия
Нарушения трофики сердечной мышцы могут привести к органическим изменениям и дисфункции. Патология проявляется тянущими, сжимающими, ноющими болями без четкой локализации. Синдром не всегда купируется нитроглицерином.
Тромбоз легочной артерии
Тромбоэмболия легочной артерии или ее ветвей проявляется интенсивными колющими болями по левую сторону. Дискомфорт сопровождается нарушениями дыхания, снижением артериального давления, сердцебиением, возможно повышение температуры. Синдром устойчив к приему нитроглицерина.
Как отличить сердечную боль от невралгии?
Наиболее часто сердечную боль путают с проявлениями невралгии. Клиникой сердечной патологии может проявляться поражение межреберного нерва в результате развития остеохондроза грудного отдела позвоночника. Признаки нейропатической боли, следующие:
- четкая локализация;
- концентрированность неприятных ощущений;
- ноющий, колющий, стреляющий характер;
- длительность на протяжении нескольких дней;
- интенсивность, независящая от времени суток;
- усиление при ходьбе, скручивании, кашле, чихании, пальпации межреберных промежутков;
- отсутствие эффективности от нитроглицерина;
- необходимость поверхностно дышать;
- частая связь с переохлаждением;
- сопутствующие нарушения чувствительности кожи;
- уменьшение двигательной активности со стороны поражения.
Отличить невралгию и кардиалгию и понять, что болит именно сердце, можно по следующим признакам:
- трудности с определением локализации дискомфорта;
- жгучий или давящий характер;
- исчезновение или усиление боли, спустя некоторое время;
- отсутствие динамики при кашле, дыхании, движениях;
- эффективность купирования нитроглицерином (за исключением острой боли при инфаркте миокарда).
Чем отличаются боли в сердце от болей в желудке?
- локализация в верхней части живота, в зоне мечевидного отростка грудины;
- наличие связи с приемом пищи (иногда такой связи может не быть);
- облегчение состояния при приеме антацидных препаратов;
- наличие сопутствующей диспепсии (тошнота, тяжесть, метеоризм и пр.)
Путаница может возникнуть при наличии у пациента особенностей анатомии органов. Понять, что болит сердце, а не желудок, можно по специфическим признакам (миграция болей, чувствительность к нитроглицерину, нарушения кардиального ритма).
Когда нужно обратиться к врачу?
В случае, если боли в левой части груди беспокоят слабо, периодически, не ограничивают активность и не сопровождаются другими внешними признаками болезни сердца (одышка, аритмия, повышение артериального давления) стоит в плановом режиме посетить врача и исключить связь болевого синдрома с сердечно-сосудистой патологией. Промедление недопустимо в следующих ситуациях:
- характерная для инфаркта локализация и иррадиация болей;
- быстрое нарастание болевого синдрома;
- продолжительность неприятных ощущений более 30 минут;
- изменение характера боли на режущий, невыносимый;
- повторное возникновение;
- сопутствующие перепады артериального давления или обмороки.
Такие симптомы могут свидетельствовать об острой проблеме, поэтому следует незамедлительно вызывать скорую помощь.
Чем лечить боли в сердце?
В качестве экстренной помощи может использоваться сосудорасширяющее средство нитроглицерин (в форме таблеток или спрея) под контролем АД (обязательный контроль артериального давления).
При применении этого препарата попутно отслеживают изменения болевого синдрома. Если приступ боли связан с нагрузкой или стрессовой ситуацией, допускается применение седативных средств.
Другие препараты назначает врач после детального обследования пациента и постановки диагноза.
Профилактика сердечных болей
Предотвращать нужно не боль, а состояния, которые она сопровождает. Превентивные меры относительно заболеваний сердечно-сосудистой системы включают:
- отказ от вредных привычек;
- рационализацию режима дня, труда/отдыха;
- здоровое питание;
- умеренную физическую активность;
- контроль массы тела;
- своевременное лечение других заболеваний;
- повышение стрессоустойчивости.
К другим простым способам сохранить здоровье сердца относят положительные эмоции, наличие увлечений и оптимистический настрой.
В клинике «МедПросвет» можно получить консультацию квалифицированного кардиолога и пройти комплексное обследование для оценки состояния здоровья сердца.
Может ли болеть сердце? | Блог о здоровье «Рэмси Диагностика»
Головная боль или тяжесть в спине редко пугают пациентов. А дискомфорт в грудной клетке обычно вызывает панику, и неспроста. Мало кто может быстро различить симптомы стенокардии и невралгии и верно оценить риски.
Может ли болеть сердце у молодого и здорового человека? Может быть с сердцем у вас всё в порядке, а боль вызывает защемление нервов или приступ гастрита? Причин может быть много, и у них, на нашу удачу, различные симптомы.
Вероятные причины боли
Заболеваний, которые могут вызвать болезненные ощущения в груди, множество. К сердцу относится малая часть, и состоит она почти полностью из острых состояний:
- сосудистые патологии: инфаркт, стенокардия, расслоение аорты;
- воспалительные процессы: миокардит, перикардит, эндокардит;
- врождённые патологии: пролапс клапанов, порок сердца, кардиомиопатия, аритмии.
В верхнюю часть грудной клетки может распространятся боль от практически всех органов брюшной полости, позвоночника, рёбер, лёгких. Даже растянутые мышцы груди могут вызвать тяжесть и боль, которую легко принять за проблемы с сердцем. К дискомфорту в груди могут привести:
- патологии позвоночника и опорно-двигательной системы: остеохондроз, сколиоз, невралгия;
- заболевания лёгких: плеврит, пневмония, абсцесс;
- болезни желудочно-кишечного тракта: язва желудка, грыжа пищевода, острый панкреатит, дискинезия желчного пузыря;
- психологические проблемы: невроз сердца, стресс.
Может ли сердце болеть, как желудок и позвоночник? Отличия симптомов
Симптомы у заболеваний похожи: тянущая боль, покалывания, острые приступы. Боль может отдавать в плечо, руку, спину и низ живота. Подозрение на проблемы с сердцем должно возникнуть, если имеет место:
- ощущение тяжести и сдавливания;
- жжение в области сердца;
- проявление приступами и постепенное усиление симптомов;
- резко изменившееся в любую сторону давление или пульс (главный признак болезней сердца).
Если говорить о болезнях внутренних органов, то давление и сердечный ритм при них не изменятся. Только при перфорации язвы желудка давление резко снизится из-за внутреннего кровотечения. Обычно же боль в груди вызывают куда менее опасные состояния. Их можно отличить по таким ощущениям:
- покалывание,
- простреливание,
- боль проявляется при резких движениях или кашле,
- болезненные ощущения не утихают и присутствуют постоянно.
Врачи советуют при любых подозрениях на боли в сердце принимать нитроглицерин. Если же он не помог, то это либо болезни органов, либо острый инфаркт, который от невралгии и пневмонии можно отличить по интенсивности симптомов.
Возможные болезни сердца
При боли в груди самым первым в голову приходит инфаркт — некроз сердечной мышцы. Это опасное состояние, которое требует безотлагательной медицинской помощи. В противном случае оно может привести даже к гибели. Основными симптомами являются:
- боль в груди, отдающая в левую руку, челюсть, спину и правый бок;
- слабость, ощущение панического страха;
- тошнота, бледность, боли в животе;
- в случае обширного участка некроза — потеря сознания, синий цвет губ и ногтей, нарушенное дыхание.
Ишемическая болезнь, или стенокардия — частичная или полная закупорка коронарных артерий. Она часто развивается на фоне повышенного давления, малоподвижного образа жизни, лишнего веса. Помимо боли, одышки и слабости, больной ощущает тяжесть, будто на грудь положили груз.
Разрыв аорты вызывает такой острый приступ боли, что человек теряет сознание. Начинается массивное внутреннее кровотечение, для сохранения жизни требуется срочная медицинская помощь.
Перикардит, эндокардит, миокардит — воспаления разных участков сердца: оболочки, клапанов и непосредственно самой мышцы.
Они вызваны инфекционными болезнями, такими, как туберкулёз, сифилис или грибковые поражения. Симптомы схожи со стенокардией — боли, тяжесть в груди, одышка.
Больному удобнее находится в полусидячем положении, у него повышается температура и появляются заметные отёки.
Аритмия редко приносит существенный дискомфорт. При ней боль чувствуется только в сердце, не выходя за его пределами. Часто она настолько слаба, что вы можете даже не догадываться о её наличии, пока не пройдёте плановое ЭКГ.
Как распознать болезни, не связанные с сердцем?
Их можно поделить на три основные группы: это заболевания опорно-двигательной или нервной системы и желудочно-кишечного тракта.
- среди патологий опорно-двигательной системы могут вызвать боль в груди остеохондроз, грыжи, тендинит, артрит. В первом случае боль вызвана защемлением нервных окончаний искривлённым позвоночником. Ощущения будут неприятными, но слабыми. Они могут сопровождаться покалыванием и онемением на одной или обеих руках, плечах и груди. Грыжи на поздних стадиях вызывают острую боль, которая стихает, если больной примет удобное расслабленное положение. Несмотря на отражение боли в груди и животе, очаг ощущается в районе позвоночника. Заболевания суставов легко отличить по сниженной подвижности.
- хронические заболевания жкт (например, приступ гастрита) причиняют слабую ноющую боль. Острые состояния — язва желудка, панкреатит, закупорка желчных каналов — вызывают нестерпимую боль, локализующуюся в середине или сбоку брюшной полости, но которая отражается в сердце, спину и даже плечи. При проблемах с желудочно-кишечным трактом больной чувствует тошноту, слабость, потливость. При любой острой боли в брюшной полости следует незамедлительно вызвать скорую помощь!
- заболевания нервной системы — это не только невралгия с острой болью при резких движениях, но и невроз сердца. Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Неприятные ощущения могут вызвать заболевания дыхательной системы. Однако их легко отличить по кашлю, повышению температуры и шумам в бронхах.
Диагностика возможных заболеваний
При остром состоянии необходимо обратиться в скорую помощь — из-за некроза сердечной ткани или внутреннего кровотечения счёт идёт на минуты. Но заняться обследованием организма следует даже при слабой боли в груди — если вовремя обнаружить болезнь, то можно не дать ей развиться в тяжёлую форму.
Для диагностики сердца обычно применяются:
- ЭКГ — самое простое и известное обследование,
- Коронарография сердца — изучение состояния артерий и сердечных клапанов,
- УЗИ сердца — по его результатам видно состояние всей сердечной мышцы и её отдельных структур.
Если по симптомам или с помощью анализов болезни сердца были исключены, могут помочь другие обследования:
- Флюорография или КТ грудной клетки для оценки состояния дыхательной системы,
- КТ грудного отдела для детального обследования позвоночника,
- МРТ грудного отдела позвоночника позволит рассмотреть костные и нервные структуры более детально,
- УЗИ органов брюшной полости — на нём будут видны патологии желчного пузыря и поджелудочной железы,
- Гастроскопия для осмотра стенок пищевода и желудка.
Нельзя тянуть с исследованиями по поводу болей в груди, так как можно пропустить срок лечения. При попытке самостоятельно поставить диагноз можно ошибиться и усугубить проблему.
Только специалист сможет направить вас на нужные обследования, сделает правильные выводы из осмотра и сможет подсказать лечение.
И не забудьте, что при любых приступах сильной боли в груди следует обращаться в скорую помощь — можно недооценить симптомы и пропустить тяжёлую патологию.
Замирание сердца
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Замирание сердца: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Описание
Замирание сердца – субъективное ощущение отсутствия или пропуска очередного сердцебиения в определенный промежуток времени, сопровождающееся неприятными ощущениями в области сердца, в некоторых случаях головокружением и потемнением в глазах. Замирание сердца – это симптом широкого круга заболеваний: от самых безобидных, не нуждающихся в лечении, до серьезных патологий, требующих медицинского вмешательства.
Разновидности замирания сердца
В норме сердце сокращается ритмично, приблизительно через одинаковые промежутки времени. Частота сокращений составляет от 60 до 100 ударов в минуту. Существует несколько разновидностей замирания сердца:
- Замирание сердца вследствие компенсаторной паузы при экстрасистолии. Возникает ощущение сильного или двойного удара сердца на фоне нормального ритма, за которым следует непродолжительная пауза, ощущаемая пациентом.
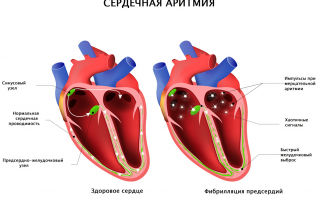
- Различные интервалы между сокращениями также могут вызывать ощущение замирания сердца (часто встречается при фибрилляции предсердий).
- Паузы сердца вследствие блокады проведения импульсов.
- Ощущение замирания при сниженной насосной функции сердца (при выраженной сердечной недостаточности).
Возможные причины замирания сердца Сначала перечислим наиболее распространенные факторы риска возникновения кардиологических проблем:
- Курение — один из главных факторов риска сердечно-сосудистой патологии. К этому же пункту относятся алкоголь, кофеин и наркотические средства.
- Высокий уровень «вредного» холестерина — липопротеины промежуточной, низкой и очень низкой плотности (ЛППП, ЛПНП, ЛПОНП).
- Высокий уровень артериального давления.
Ощущение перебоев и пауз в работе сердца в большинстве случаев вызвано экстрасистолами, или преждевременными сокращениями сердца. Экстрасистолы нередко наблюдаются у совершенно здоровых людей, при этом признаки нарушения работы миокарда отсутствуют, и коррекция не требуется. Однако, если приступы экстрасистолии превышают допустимые нормы в сутки (диагностика осуществляется с помощью суточного ЭКГ-мониторирования), требуется дополнительное обследование и лечение.
Реже причиной перебоев в работе сердца являются фибрилляция предсердий (мерцательная аритмия) или блокады проводящей системы сердца. Фибрилляция предсердий появляется при нарушении электрической активности предсердий с возникновением большого числа импульсов и хаотичным сокращением предсердий.
На желудочки сердца проходит только часть импульсов в неправильном ритме – отсюда и замирания сердца, а также другие неприятные ощущения. Фибрилляция предсердий может возникать в виде приступов (пароксизмов), а может быть постоянной. Диагноз ставится по результатам ЭКГ. Происходит постепенное истощение атриовентрикулярного (АВ, AV) узла, снижение возможности проводить импульс, и возникает своеобразная пауза, которую пациент четко ощущает. Причины нарушений структуры проводящей системы сердца:
- инфаркт миокарда с последующим замещением соединительной тканью разрушенных структур сердца, в том числе и важных пучков, проводящих электрический импульс из синусового узла;
- ишемическая болезнь сердца, когда из-за атеросклероза коронарных артерий нарушается адекватное кровоснабжение участков миокарда в месте проводящих пучков и развивается склеродегенеративный фиброз (замещение соединительной тканью) пораженных участков ткани;
- миокардит (воспалительное поражение сердечной мышцы);
- дилатационная и гипертрофическая кардиомиопатии;
- врожденные аномалии строения проводящей системы сердца.
Синдром слабости синусового узла (СССУ) – редкое состояние, обусловленное снижением функциональной способности синусового узла выполнять функцию основного водителя ритма и обеспечивать регулярное проведение импульсов к предсердиям, что предопределяет появление замедления работы сердца и сопутствующих аритмий. Часто пациенты жалуются на головокружения, плохую переносимость физических нагрузок, одышку при нагрузке, утомляемость и эпизоды слабости. Многие кардиологические проблемы, на первый взгляд не связанные с нарушением ритма, могут в итоге привести к появлению различных аритмий, сопровождающихся ощущением замирания сердца. Например, при гипертонической болезни утолщается стенка миокарда и нарушается питание клеток сердца, что приводит к появлению эктопических (неправильных) импульсов. При различных пороках клапанного аппарата без лечения происходит постепенное изменение структуры сердечной мышцы с появлением соединительной ткани и нарушением нормальных проводящих путей сердца. Среди некардиологических причин ощущения замирания сердца стоит отметить климактерический период, который сопровождается изменением гормонального фона и различными неприятными ощущениями, дискомфортом, не связанными с нарушениями работы сердца. При гипотиреозе возможно замедление сердцебиения (брадикардия) и ощущение пауз в работе сердца. Это связано с недостаточным содержанием тиреоидных гормонов. При интоксикации (во время инфекционных заболеваний, при выраженном потоотделении, рвоте и диарее) происходит потеря электролитов (ионов калия, натрия и магния), что приводит к нарушению водно-солевого баланса в организме и возникновению различных нарушений ритма. Прием некоторых лекарственных средств может сопровождаться замедлением сердечного ритма, проведения импульса и ощущениями замирания сердца. Среди этих препаратов сердечные гликозиды, бета-адреноблокаторы, блокаторы кальциевых каналов, симпатолитические средства, антидепрессанты, наркотические анальгетики. У лиц с лабильной психикой и частыми эмоциональными переживаниями возможно субъективное ощущение дискомфорта в области груди и замирания сердца без видимой органической патологии.
К каким врачам обращаться?
При возникновении различных нарушений в работе сердца следует обратиться к кардиологу. Для исключения некардиологических причин ощущения замирания сердца кардиолог может направить к врачу-терапевту и эндокринологу. Если причиной нарушения ритма сердца послужил прием лекарственных средств, необходимо обратиться к лечащему врачу для коррекции дозы или замены препарата.
Диагностика и обследование при замирании сердца
Прежде всего для выявления нарушений ритма сердца используют подсчет пульса и частоты сердечных сокращений. При осмотре пациента врач использует метод аускультации для выслушивания сердечного ритма и обнаружения других сопутствующих симптомов в целях диагностики заболевания, вызвавшего изменение ритма сердечных сокращений. Терапевт или кардиолог при выявлении патологического изменения ритма сердца назначит электрокардиографическое исследование (ЭКГ). ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого — регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Возможно проведение холтеровского суточного мониторирования и эхокардиографии (ЭхоКГ) для дифференциальной диагностики сердечной патологии. При необходимости выполняют биохимический анализ крови на содержание калия, кальция, натрия и магния в крови. Кальций общий (Ca, Calcium total)
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме.
Магний в сыворотке (Magnesium, Serum; Мg)
Магний – один из основных катионов организма. Исследование магния в сыворотке крови в комплексе с другими электролитами используют для выявления нарушений электролитного баланса.
При наличии признаков ишемической болезни сердца исследуют липиды (жиры) крови (контроль уровня холестерина, липопротеинов очень низкой, низкой и высокой плотности). Холестерин общий (холестерин, Cholesterol total)
Оценку уровня холестерина в сыворотке крови используют для оценкисердечно-сосудистых рисков, в диагностике нарушений обмена липидов, а также в комплексных обследованиях пациентов с патологией почек, печени, эндокринной системы.
При выявлении симптомов, указывающих на эндокринную (гормональную) природу заболевания, исследуют уровень тиреоидных гормонов (адренокортикотропный гормон (АКТГ), тироксин (Т4), трийодтиронин (Т3), тиреотропный гормон (ТТГ), антитела к тиреопероксидазе, антитела к тиреоглобулину. Тироксин свободный (Т4 свободный, Free Thyroxine, FT4)
В данном исследовании в сыворотке крови определяется концентрация свободной фракции тироксина – доминирующего гормона щитовидной железы. Данное исследование целесообразно проводить при наличии признаков гипотиреоза или тиреотоксикоза, при сниженном или повышенном уровне ТТГ, а также при выявленном диффузном токсическом зобе.
Трийодтиронин свободный (Т3 свободный, Free Triiodthyronine, FT3)
Измерение содержания свободного трийодтиронина в сыворотке крови применяют при дифференциальной диагностике гипертиреоидных состояний, в качестве контрольного исследования при изолированном Т3-токсикозе, а также при мониторинге антитиреоидной терапии.
Лечение Следует помнить, что перед началом лечения необходимо выяснить причину нарушения ритма сердца.
Цель лечения – поддержание нормального кровообращения и достаточное насыщение кислородом тканей организма.
Показаниями для начала терапии нарушений ритма, сопровождающихся замиранием сердца, является наличие сопутствующих симптомов: головокружения, обмороков, колебаний артериального давления, чувства дискомфорта и боли в груди, одышки. Методы лечения нарушений ритма сердца разделяют на две основные группы:
- Консервативное, или медикаментозное лечение. Включает применение антиаритмиков и лечение основного заболевания. Так, при гипотиреозе назначают тиреоидные гормоны, при ишемической болезни сердца ведут борьбу с атеросклерозом, а при инфекционных заболеваниях применяют антибактериальную или противовирусную терапию.
- Хирургическое лечение заключается в имплантации кардиостимулятора. Это специальный аппарат, который вырабатывает электрические импульсы и «навязывает» сердцу правильный ритм работы.
Особое внимание следует уделить отказу от курения, так как никотин оказывает существенное влияние на работу сердечно-сосудистой системы. В диете ограничивают потребление соли, алкоголя и жирной пищи. По назначению врача показаны дозированные физические нагрузки и психотерапия.
Что следует делать при замирании сердца?
При замирании сердца, сопровождающемся внезапным головокружением, болью в груди необходимо вызвать скорую медицинскую помощь. В остальных, не угрожающих жизни случаях следует обратиться к врачу.
Источники:
- Практическая аритмология в таблицах. Руководство для врачей / под ред. В.В. Салухова. – М.: ГЭОТАР-Медиа, 2017. 496 с.
- Джанашия П.Х., Шевченко Н.М., Олишевко С.В. Неотложная кардиология. М.: Бином, 2014. 288 с.
- Клинические рекомендации по проведению электрофизиологических исследований, катетерной абляции и применению имплантируемых антиаритмических устройств. – Новая редакция, 2017. vnoa.ru
- cardio-rus.ru а) Клинические рекомендации. Атриовентрикулярная (предсердно-желудочковая) блокада у детей, 2016;
б) Клинические рекомендации. Синдром слабости синусового узла у детей, 2016.
- Бокарев И.Н., Попова Л.В. Внутренние болезни. Дифференциальная диагностика и лечение: Учебник. – М.: Медицинское информационное агентство, 2015. 776 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Учащенное сердцебиение. Лечение частого и сильного сердцебиения. Давление и сердцебиение: что делать, когда сильно стучит сердце?
Учащенное сердцебиение – ощущение, что сердце бьется слишком часто или сильно стучит – повод обратиться к врачу.
Сердцебиение – это жалоба пациентов на субъективное ощущение учащенного, аритмичного или тяжелого сердцебиения. В норме мы не замечаем биения своего сердца. А вот любое отклонение от нормы становится сразу же заметно. Сердцебиение обычно описывается пациентами следующим образом: сердце слишком сильно (или «громко») стучит в груди, сердце «выпрыгивает» из груди, сильно колотится, «дёргает», «поворачивается» или «трепещет». Усиленное сердцебиение может сопровождаться чувством пульсации на шее, в висках, подложечной области или кончиках пальцев. Сердцебиению также могут сопутствовать шум в ушах, болевые ощущения в области сердца, чувство стеснения в груди или затруднённости дыхания. Подобные симптомы могут свидетельствовать о патологии сердца, но в большинстве случаев жалоб на усиленное сердцебиение с сопутствующими симптомами инструментальные исследования признаков поражения сердца не выявляют.
Сердцебиение следует отличать от тахикардии. Тахикардия – это объективное увеличение частоты сердечных сокращений. Нормальный пульс у взрослого человека в состоянии покоя – 60-80 ударов в минуту. Если регистрируется более 90 ударов в минуту, то диагностируется тахикардия. Однако при этом пациент может не ощущать, что его сердцебиение – учащенное.
Распространенные причины учащенного сердцебиения
Даже здоровый человек может ощущать усиленное сердцебиение. В наибольшей степени это свойственно людям с повышенной нервной чувствительностью. Привести к учащенному сердцебиению могут:
- значительные физические усилия;
- быстрый подъём на высоту;
- физическая нагрузка в условиях жаркой и душной среды (недостаток кислорода приводит к усиленной работе сердца);
- резкое психическое напряжение (испуг, возбуждение и т.п.);
- употребление большого количества продуктов с высоким содержанием кофеина (кофе, чай, кока-кола);
- некоторые лекарственные препараты (в частности, средства от насморка);
- нарушения пищеварения (например, метеоризм, вследствие которого диафрагма оказывается несколько приподнятой).
Сильное сердцебиение может чувствоваться при высокой температуре (больные, испытывающие жар, часто ощущают сердцебиение).
Учащенное сердцебиение при повышенном давлении
Учащенное сердцебиение часто сопровождается повышенным артериальным давлением. В этом случае, чем чаще сокращается сердце, тем выше давление в артериях.
Зависимость тут именно такая… Поэтому считать повышенное артериальное давление причиной усиленного сердцебиения неправильно.
Другое дело, что повышение давление, сопровождающееся общим ухудшением самочувствия, может заставить заметить, как сильно стучит сердце.
Учащенное сердцебиение и повышение артериального давления могут вызываться одними и теми же причинами. В этом случае лечебные мероприятия, направленные на нормализацию давления, будут способствовать и нормализации сердцебиения.
Учащенное сердцебиение при пониженном давлении
Повышенная частота сердцебиения вполне возможна и при пониженном давлении.
Резкое понижение давление может наблюдаться при шоковых состояниях (анафилактическом, травматическом, инфекционно-токсическом, психогенном и других разновидностях шока).
Организм реагирует на это, ускоряя сокращение сердечной мышцы, чтобы восстановить давление. Подобный компенсационный характер усиленного сердцебиения имеет место и при большой кровопотере.
Учащенное сердцебиение при нормальном давлении
Однако усиленное сердцебиение может ощущаться и независимо от давления. Давление может быть и пониженным, и нормальным, а пациент жалуется на сердцебиение.
Такое возможно при вегето-сосудистой дистонии, анемии, заболеваниях щитовидной железы и ряде других заболеваний. Не стоит пытаться определить, чем вы больны, и тем более начинать лечение только на основании сопоставления сердцебиения и давления.
Во всех случаях, когда вас беспокоит повышенное сердцебиение, необходимо пройти обследование по назначению врача.
Когда сердцебиение – повод обратиться к врачу?
Учащенное сердцебиение является поводом обращения к врачу, если оно:
- слишком интенсивно;
- носит затяжной характер (не проходит в течение длительного времени);
- возникает при всё меньшем воздействии вышеуказанных факторов;
- возникает вне связи с вышеуказанными факторами;
- носит неровный характер (можно предполагать аритмию – нарушение ритма сердца).
В этих случаях учащенное сердцебиение может быть проявлением серьёзных нарушений и заболеваний, таких как:
- авитаминоз;
- анемия (низкое содержание гемоглобина и железа в крови);
- тетания (состояние, обусловленное недостатком кальция);
- эндокринными заболеваниями;
- сердечными патологиями.
Однако, как правило, в случае миокардита, других заболеваний сердца, а также гиперфункции щитовидной железы усиленное сердцебиение не бывает основной жалобой. При подобных заболеваниях, прежде всего, жалуются на боль в области сердца и одышку.
Оперативно надо реагировать, если на фоне усиленного сердцебиения наблюдаются головокружение, одышка, побледнение кожи, потливость. В этом случае следует вызвать скорую помощь.
Чем поможет врач при сильном сердцебиении?
С жалобой на сердцебиение следует обращаться к врачу–терапевту или врачу-кардиологу.
При жалобах пациента на усиленное сердцебиение в первую очередь необходимо установить его причину – имеет ли оно физиологическое или патологическое происхождение. Для этой цели могут быть назначены лабораторные и инструментальные исследования, в том числе ЭКГ, эхокардиография (УЗИ сердца), рентгенография сердца.
После установления причины повышенного сердцебиения назначается курс лечения, направленный на устранение патологических факторов. Нормализация сердцебиения достигается с помощью лечения антиаритмическими препаратами.
Подобные препараты не стоит принимать самостоятельно, их должен назначать врач в соответствии с состоянием Вашего организма, установленным на основании врачебного обследования. В противном случае результат лечения может быть отрицательным.