22.11.2018
Содержание:
Приблизительно 70% представительниц прекрасного пола сталкивались с проблемой боли в груди. Однако ее появление не должно стать поводом для страха или паники, но и пренебрежительно относиться к ней нельзя. В современном мире, при широком использовании средств массовой информации и Интернета, даже легкое уплотнение ассоциируется с онкопатологией.
Прежде всего, необходимо разобраться, почему болит грудь. Ведь каждый человек должен быть на 100% спокоен за состояние своего здоровья, а при необходимости проконсультироваться у врача.
Боль в груди
Она имеет определенный медицинский термин – масталгии. Она подразделяется на два вида — циклическая и нециклическая.
Гиперэстрогения, гиперпролактинемия, снижение уровня прогестерона или сдвиг соотношения эстрадиол / прогестерон — это теории, касающиеся ее патофизиологии.
Менструальный цикл, контрацептивы, гормонотерапия, психотропные лекарства, некоторые сердечно-сосудистые средства (например, спиронолактон, дигоксин), психосоциальные проблемы, и эмоциональный стресс также взаимосвязаны с данной симптоматикой.
Хотя она диагностируется у молодых девушек, ее можно почувствовать почти в любом возрасте.
Циклическая масталгия
Анатомические и гистологические структуры желез претерпевают существенные внутренние трансформации в течение всего жизненного пути: начиная с раннего подросткового периода до климакса. На них, прежде всего, влияют фазы овариально-менструального цикла. Нейрогуморальная регуляция стимулирует тонус или расслабление стенок выводных протоков.
Повторяющаяся мастальгия классически ассоциирована с месячными. Она манифистирует за несколько дней (2-7) до физиологического кровотечения. У большей части представительниц прекрасного пола она не вызывает особых жалоб.
Как правило, имеет двусторонний характер, диффузная, плохо локализована и обычно описывается как тяжесть, жжение, распирание или гиперчувствительность, часто иррадиирует в подмышечную впадину и в плечо. Это случается всего в лютеиновую фазу в результате задержки воды в строме, вызванной пиком выброса эстрогенов.
При этом железистая структура заметно отекает, становится больше в объеме. К ней притекает большое количество крови, а в протоках скапливается огромное количество эпителиальных клеток.
Периодическая масталгия, как правило, встречается у юных девушек, в основном разрешается спонтанно и должна быть отделена от ПМС. Она проходит при смене гуморально-гормонального фона (беременность или климакс).
Болезненность мешает заниматься домашними делами, влияет на ежедневную активность, общее самочувствие и настроение. Если симптоматика усиливается, то, скорее всего, это признак начавшегося патологического процесса. В этой ситуации надо как можно скорее прийти на прием к высококвалифицированному специалисту.
Нециклическая боль в груди
Нециклическая мастодиния не взаимосвязана с месячными и может быть односторонней. Она описывается как острая и жгучая, встречается в 40-50 лет.
Пусковые механизмы:
- Повышенная секреция эстрогена в яичниках;
- Недостаточное производство прогестерона;
- Гиперпролактинемия.
Дискомфорт в торакальной области может быть вызван остеохондрозом, корешковым синдромом при цервикальном артрите, дискинезией желчного пузыря, а также сердечно-сосудистыми нарушениями.
Изменения во время беременности
После зачатия в организме будущей мамы происходят метаморфозы обусловленные эндокринной перестройкой.
С первого триместра и на протяжении всей беременности, избыток эстродиола стимулирует рост железы преимущественно за счет развития протоковой системы и, в меньшей степени, за счет разрастания стромальной жировой ткани. Под воздействием эстрогена и хорионического гонадотропина дольки набухают, а в эктазированных млечных протоках образуется секрет.
Несмотря на роль эстродиола и прогестерона в подготовке к лактации, оба препятствуют выработке молока.
Молозиво секретируется в протоковой системе в последние дни вынашивания ребенка, но в количестве всего нескольких миллилитров в день.
Выработка на полную мощность начинается только после рождения малыша, когда стимулирующие эффекты пролактина противодействуют ингибирующими эффектами плацентарного эстродиола и прогестерона.
С первых дней интересного положения будущие мамы жалуются, что железы значительно набухли, стали болезненными и чувствительными. В этот период ощущения носят различные характер — от небольшого жжения и пощипывания, до сильного распирания и напряжения, отдающего в поясницу, лопатки и руки. Они чаще всего проходят в 10-12 недель.
Примерно с двадцатой недели организм активно готовится к предстоящему кормлению ребенка. Объем значительно увеличивается, беспокоит покалывание и напряжение, возможно нагрубание.
В норме физиологические трансформации в женском организме не провоцируют недомогание.
Если во втором триместре нагрубание и покалывание не дают покоя, беспокоят только в определенной точке, то желательно не медлить и проконсультироваться у опытного гинеколога.
Поводы для беспокойства
Обратитесь к доктору, если сильно болит грудь:
- Без привязки к месячным;
- Возникает сдавливание или жжение;
- Только с одной стороны или четко локализована;
- Прогрессирует со временем;
- Гипертермия;
- Изменился размер или форма;
- Нащупывается уплотнение;
- Подмышечная аденопатия;
- Аномалии в районе шрама после вмешательства;
- Углубление на ареоле или в другом месте;
- Изменение цвета и текстуры кожи;
- Прозрачная жидкость или кровь выходит из соска;
- Не дает покоя ежедневно и длится более двух недель;
- Мешает работать, трудно носить одежду.
Мастопатия
Доброкачественное заболевание чаще всего развивается в 30-50 лет, характеризуется фиброзно-кистозными разрастаниями. При этом нарушается постоянное количественное соотношение между соединительной и эпителиальной тканями. Нераковая патология вызывает нециклический болевой синдром и обусловлена эндокринопатией.
Предпосылки для возникновения:
- Аборт;
- Невроз;
- Радиация;
- Перенесенные оперативные вмешательства;
- Воспаление половой сферы;
- Сбои в работе щитовидной железы;
- Гормонально-активные опухоли гипофиза;
- Гепатит и цирроз;
- Нерегулярная половая жизнь;
- Резкое прекращение вскармливания.
На формирование фиброзно-кистозного разрастания требуется несколько лет. Он механически сдавливает протоковую систему, а также корешки нервных окончаний. При этом нарушается нормальный отток секрета, деформируются дольки.
Характерные гистологические данные также могут наблюдаться у больных с сахарным диабетом 2 типа, аутоиммунных сбоях, таких как тиреоидит. Точная этиология неизвестна.
Одна из теорий заключается в том, что гипергликемия приводит к расширению стромальной матрицы и накоплению продуктов гликозилирования, что в конечном итоге провоцирует воспалительный ответ.
Также было высказано предположение, что патология развивается в результате иммунологического ответа на экзогенный инсулин; однако это вряд ли является единственным пусковым механизмом, поскольку также обнаруживается у диабетиков, которые не принимали инсулинсодержащие препараты.
| Диабетическая мастопатия, также известная как «склерозирующий лимфоцитарный лобулит» наблюдается у людей с инсулинозависимым (1-го типа) диабетом, особенно у тех, у кого он сопряжен с микрососудистыми осложнениями. |
При этом достаточно выражено чувство горения, саднения, распирания. Иногда в клинике тошнота, анорекия, резь в животе. Специфическое состояние требует обязательного врачебного наблюдения и консервативной коррекции.
Мастит
Он сопровождается гипертермией, недомоганием и интоксикацией. Боль стреляющая, ноющая, может отдавать в лопатки, подмышки и в брюшную полость. Недуг относительно распространен, от него страдает 5-33% рожениц. Он спровоцирован неправильным прикладыванием ребенка и его неэффективным сосанием.
Инфекционный мастит обычно вызван Staphylococcus aureus . Интоксикация не редко сопровождается лимфаденопатией. Если вовремя не диагностировать и не пролечить — перейдет в абсцесс.
Воспалительные и реактивные поражения способны имитировать злокачественный процесс, основанный как на клинических, так и на рентгенологических результатах. Проводится биопсия, чтобы исключить злокачественность.
Для разрешения процесса необходимо постоянное сцеживание молока, обезболивание и антибактериальные препараты. При инфекционном воспалении назначается пенициллин, диклоксациллин и цефалоспорины для стафилококковой и стрептококковой инфекций. Для грамотрицательных агентов может быть целесообразным цефалексин или амоксициллин.
Онкопатология
Рак груди – это наиболее распространенное злокачественное новообразование, поражающее женский пол во всем мире. Он характеризуется образованием и скоплением атипичных клеток, которые с течением времени образуют опухоль.
Заболеваемость этой нозологией растет в большинстве стран и, согласно прогнозам, будет увеличиваться в последующие 20 лет, несмотря на все усилия по его предотвращению. В современном мире происходит увеличение числа больных карциномой с основными триггерами, в том числе раннее менархе, роды после 30 лет, бесплодие, отказ от лактации, и более поздний климакс.
Предрасполагающие обстоятельства: алиментарное ожирение, курение, потребление алкоголя, гиподинамия и заместительная гормональная терапия.
Большую роль играет наследственная предрасположенность и наличие данного недуга у ближайшего родственника. Мутированные клетки часто вторгаются в другую здоровую структуру и способны беспрепятственно перемещаться в региональные лимфатические узлы. По мнению онкологов, лимфатическая система считается главным разносчиком, который помогает метастазировать в другие части тела.
Поэтому каждая женщина обязана предельно внимательно относиться к своему здоровью, заниматься самообследованием, знать симптоматику.
При манифистации злокачественного разрастания обратиться за профессиональной помощью в медицинское учреждение. В этом случае боль нециклическая, односторонняя и хорошо локализована.
В западных странах заболеваемость этим видом карциномы в возрасте до 40 лет составляет около 4% в год.
| Главная опасность неинвазивной формы состоит в том, что она может развиваться абсолютно бессимптомно. |
Вероятность успешного излечения от новообразования зависит от многих обстоятельств:
- Размер;
- Ограничена ли торакальной областью и ее точная локализация;
- Возникает ли перестройка гормонального статуса;
- Обладают ли мутированные клетки рецепторами фактора роста;
- Метаморфоз цитологии;
- Число новообразований;
- Метастазирование;
- Можно ли удалить всю атипичную структуру;
- Онкология в анамнезе.
Диагноз «рак» у многих людей вызывает шок. Такое врачебное заключение может действительно перевернуть мировозрение с ног на голову.
Признаки:
- «Апельсиновая корка» на кожных покровах;
- Узел или ямка;
- Сосок втянут;
- Кровянистые или желто-зеленые выделения;
- Болевые ощущения (односторонние) и не сопряжены с физиологическим кровотечением и вынашиванием малыша;
- Припухлость в плече;
- Шелушение кожных покровов;
- Деформация внешнего вида.
Экстрамаммарная патология:
- Гормонотерапия;
- Тупая травма;
- Трение нижнего белья;
- Прием оральных контрацептивов;
- Герпес-зостер;
- Радикулит;
- ВСД;
- Плеврит;
- Пневмония;
- Остеохондроз;
- Сердечно-сосудистые нарушения;
- Межрёберная невралгия;
- Фурункулёз;
- Кисты в жировой клетчатке;
- Гастроэзофагеальный рефлюкс;
- Пептические язвы.
Если мастодиния сохраняется длительное время, то нужно срочно обратиться к врачу. Он направит консультацию к узким специалистам-эндокринологу или маммологу.
Точное определение источника дискомфорта помогает доктору осуществить целенаправленный физический осмотр и правильный выбор диагностических методов.
Комплексное обследование:
- Визуальный осмотр и пальпация;
- Маммография;
- Сонография;
- Магнитно-резонансная томография (МРТ);
- Тканевая биопсия;
- Онкологические маркеры;
- Микроволновая радиотермометрия;
- Исследование уровня гормонов.
Одним из преимуществ маммографического скрининга считается то, что поражения, выявленные при обследовании, менее развиты, чем обнаруженные клинически.
Жир просвечивается рентгеновским аппаратом, поэтому лучи проходят через него относительно беспрепятственно, делая его темным на снимках.
Соединительная и эпителиальная ткань рентгенографически плотная по отношению к жиру и в большей степени блокирует лучи, поэтому она, кажется светлее.
Рак и микрокальцификации выглядят белыми пятнами на маммограммах, потому что они склонны поглощать больше рентгеновских фотонов.
Маммография является мощным инструментом скрининга для раннего выявления онкопатологии, но она несовершенна, особенно при плотной железе. В этой ситуации показано ультразвуковое исследование.
В случае обнаружения поражения пациентке рекомендуется пройти биопсию, чтобы установить окончательный диагноз. Она выполняется под контролем УЗИ и представляет собой минимально инвазивную и безопасную методику получения гистологического материала. Риск осложнений манипуляции, таких как инфицирование и крупные гематомы (иногда с псевдоаневризмами), очень низок.
После того, как органические причины полностью исключаются, надо обязательно учитывать психогенные факторы, такие как беспокойство, стресс и депрессия.
Устранить проблему можно хирургическим путем, лучевым облучением, химиотерапией и приемом антиэстрогенов. При своевременно выполненных лечебно-диагностических мероприятиях прогноз благоприятный.
Боли в груди. Причины боли в области грудной клетки: к какому врачу обратиться
СВАО ВАО ЮВАО ЮАО ЮЗАО ЗАО ЦАО СЗАО САО 01 02 03 05 06 07 08 09 1 0 1 1 1 2 14 18 15 16 17 Бабушкинская Проспект Мира Первомайская Бауманская Павелецкая Теплый Стан Шипиловская Пражская Академическая Университет Баррикадная Речной Вокзал Октябрьское Братиславская Таганская Академика Янгеля Октябрьское поле
- Автор
- Ведущий врач
- Терапевт
Вам кэшбэк 10% при покупке подарочного сертификата Подробнее Все акции
Боли в груди (боль в области грудной клетки) – распространённый симптом. Во многих случаях боль в груди может быть вызвана заболеваниями сердца, и это заставляет относиться к ней особенно серьёзно. Однако перечень причин боли в груди гораздо шире. В этой области находятся сердце, легкие, пищевод, крупные сосуды, кости и мышцы, – и любой из этих органов может быть источником боли. Боль в груди также может быть вызвана диафрагмой и органами брюшной полости, в первую очередь желудком. Наконец, боль может быть обусловлена проблемами и других органов, а ее локализация в груди объясняется сложным расположением нервов и мышц.
Возможный характер боли в груди – на что следует обращать внимание
Боль в груди может быть ноющей, колющей, стреляющей, сжимающей, жгучей. В некоторых случаях она бывает острой, интенсивной, вплоть до нетерпимой.
Важно, где именно локализуется боль. Обычно боль довольно четко может быть локализована следующим образом:
- в одной половине грудной клетки – справа или слева. Иногда локализация боли может быть более конкретной, например – в области ребер;
- за грудиной. Боль за грудиной, особенно в том случае, когда болит и за грудиной и слева от неё, характерна для заболеваний сердца;
- чуть ниже грудины (в подложечной области). Подобная боль характерна для заболеваний пищевого тракта (желудка или пищевода).
Боль в груди без четкой локализации может говорить о раке лёгких или туберкулёзе.
Боль в груди может сопровождаться такими симптомами, как:
Для диагностики также важно распространение боли. Боль может иррадиировать в руку. Такой характер боли наблюдается при инфаркте миокарда и остеохондрозе.
Боль в груди при заболеваниях сердца
Боль в груди является характерным симптомом для заболеваний сердца. Она наблюдается, в частности, при:
- ишемической болезни сердца (вызывается недостаточным поступлением кислорода в сердечную мышцу). Наиболее распространённой формой ИБС является стенокардия, проявляющаяся в виде дискомфорта, чувства тяжести или сдавливающей боли за грудиной и слева от неё. Приступ боли, как правило, провоцируется физической нагрузкой или эмоциональным напряжением. Продолжительность приступа обычно составляет от нескольких минут до получаса. Облегчение наступает после приема нитроглицерина. Боль может сопровождаться одышкой, отдавать в левую руку, под лопатку, левую половину нижней челюсти;
- остром инфаркте миокарда. Инфаркт миокарда также является формой ишемической болезни сердца, требующей немедленной медицинской помощи. Боль при инфаркте миокарда очень интенсивная, носит сжимающий давящий или распирающий характер. Наблюдается за грудиной и слева от неё, может иррадиировать в левую руку, под лопатку, в левую часть шеи и нижней челюсти. Боль сопровождается одышкой, страхом смерти, слабостью, может выступать холодный пот. Боль продолжается более 15-30 минут (т.е. дольше, чем при приступе стенокардии) и не снимается нитроглицерином. При подозрении на инфаркт миокарда следует немедленно вызвать скорую помощь;
- перикардите (воспалении наружной оболочки сердца – перикарда). В этом случае боль может быть постоянной или периодической. Локализуется, как правило, за грудиной. Боль усиливается в положении лёжа, и уменьшается, если наклониться вперёд;
- миокардите (воспалении сердечной мышцы). Миокардит возникает чаще всего как осложнение инфекционного заболевания. При миокардите боль в груди сочетается с повышенной температурой и одышкой;
- пролапсе митрального клапана. В большинстве случаев это заболевание протекает бессимптомно, однако иногда наблюдаются боли в левой половине груди, которые могут сопровождаться чувством нехватки воздуха, ощущением частого или наоборот замедленного сердцебиения, головокружениями и обмороками.
Боль в груди при заболеваниях органов дыхания
Боль в груди может наблюдаться при таких заболеваниях, как:
- плеврит (воспаление оболочки легкого – плевры). В случае плеврита боль, как правило, острая, односторонняя. Усиливается при глубоком вдохе, смехе, движении. Характерно усиление боли при наклоне в здоровую сторону. Боль уменьшается, если лечь на тот бок, где болит. Боль в груди сочетается с другими симптомами – повышением температуры, ознобом, слабостью, кашлем;
- пневмония (воспаление легких). Боль в груди при пневмонии является сопутствующим симптомом, возникающим на фоне кашля и повышенной температуры тела. Боль, как правило, односторонняя – соответствует стороне, на которой развивается воспаление. Характер боли – острый или ноющий;
- бронхит;
- трахеит;
- туберкулёз лёгких;
- рак лёгких.
Боль в груди при заболеваниях пищевого тракта
Боль в области грудной клетки могут вызывать такие заболевания, как:
- язва желудка. При язве желудка боль обычно характеризуется как «жгучая». Локализуется она в подложечной области, может отдавать в левую половину грудной клетки. Возникает после приёма пищи;
- гастроэзофагеальная рефлюксная болезнь (забрасывание содержимого желудка обратно в пищевод). Кислое или щелочное содержимое раздражает слизистую пищевода, вызывая вздутие и сильную боль в подложечной области и левой половине грудной клетки. Спровоцировать приступ может чрезмерная еда на ночь, крепкий кофе, злоупотребление алкоголем. Кроме боли в груди могут наблюдаться изжога и отрыжка;
- грыжа пищеводного отверстия диафрагмы. В большинстве случаев заболевание протекает бессимптомно. В некоторых случаях могут наблюдаться ноющие или жгучие боли за грудиной и в подложечной области. Боль возникает, как правило, после еды в горизонтальном положении. Может сопровождаться икотой, изжогой, отрыжкой, иногда – рвотой (у тучных женщин).
Другие возможные причины боли в груди
Причиной боли в груди могут быть также:
- остеохондроз шейного и грудного отделов позвоночника. Боль при остеохондрозе бывает похожа на приступ стенокардии, может отдавать в лопатку, плечо руку. Иногда наблюдается онемение руки. Другой вариант боли при остеохондрозе – прострелы. Провоцируется поворотами туловища, движением рук, длительным нахождением в положении лёжа (во время ночного сна);
- межреберная невралгия. В этом случае боль, как правило, ограничена одним межреберным промежутком. Характер боли – «стреляющий»;
- опоясывающий лишай. Заболевание вызывает одна из разновидностей вируса герпеса. Боль носит интенсивный, жгучий характер. Через 7-10 дней по ходу пораженных нервов появляются пузырьковые высыпания;
- вегето-сосудистая дистония.
Боль в груди – достаточно серьёзный симптом. Принцип «поболит и перестанет» здесь не подходит. В некоторых случаях прекращение болей не означает, что организм справился с проблемой.
При перикардите и плеврите боль может исчезнуть сама, но это говорит лишь о том, что в полости (перикарда при перикардите или плевральной при плеврите) скопилась жидкость, а воспаление продолжается.
Поэтому в случае возникновения болей в груди обязательно надо обратиться к врачу.
Когда при боли в груди надо вызывать скорую помощь?
В некоторых случаях врачебная помощь должна быть оказана как можно быстрее. Необходимо незамедлительно вызвать скорую помощь:
- если боль в груди возникла внезапно, имеет острый характер, сопровождается удушьем, слабостью, потемнением в глазах;
- если боль не удаётся снять с помощью нитроглицерина;
- если больной потерял сознание.
К какому врачу обращаться при болях в груди?
При боли в груди, прежде всего, следует обратиться к врачу общей практики — семейному врачу или терапевту. Именно он (а не сам больной) должен составлять план обследования. Врач общей практики может направить Вас:
- к кардиологу – если есть основания предполагать, что боль вызвана заболеванием сердца (локализуется за грудиной и слева от неё, снимается нитроглицерином, сопровождается одышкой и т.д.);
- к пульмонологу – при подозрениях на пневмонию или плеврит (если боль сопровождается кашлем и температурой);
- к гастроэнтерологу – при подозрениях на заболевания пищевода и желудка (если боль сопровождается отрыжкой, изжогой, наступает после приема пищи);
- к неврологу – в случае «стреляющей» боли.
Какие исследования могут потребоваться при болях в груди?
При жалобе на боли в груди для диагностики заболевания могут быть назначены:
Сайт использует cookies. Правила использования.
Боль в грудной клетке — причины, диагностика и лечение
Боль в грудной клетке (торакалгия) — это болевые ощущения в груди различного характера и интенсивности. Болезненность часто отдает в руку, лопатку, ключицу. Симптом возникает при патологических процессах в легких, органах средостения, при поражении сердца, нервно-мышечного аппарата. Иногда грудная клетка болит при заболеваниях брюшных органов. Для установления причины торакалгии проводят УЗИ и рентгенографию органов грудной клетки, ЭГДС, обследуют полость живота, назначают лабораторные исследования. Для купирования болей применяют анальгетики, НПВС, физиотерапевтические методы.
Дискомфорт и боли в грудной клетке встречаются при разных патологиях опорно-двигательного аппарата, внутренних органов и кожных покровов, поэтому болезненные ощущения очень вариабельны. По характеру боль бывает тупой, давящей, колющей, сжимающей.
Некоторые пациенты описывают свои ощущения как интенсивное жжение в области грудины. Длительность болевого синдрома колеблется от нескольких минут до нескольких недель, при этом боли остаются постоянными или нарастают с течением времени.
Часто наблюдается иррадиация в руку, ключицу, лопатку.
Неприятные симптомы усиливаются при выполнении резких движений туловищем, глубоких вдохах, физической нагрузке.
В случае повреждения нервных стволов грудная клетка сильнее болит при пальпации, случайных прикосновениях, боли стихают в положении лежа неподвижно. Для воспалительных процессов плевры характерно снижение дискомфорта в положении на больном боку.
Постоянные боли умеренной интенсивности и внезапные сильнейшие болевые приступы являются показанием для обращения за медицинской помощью.
Причины боли в грудной клетке
Причины боли в груди слева
В левой половине грудной полости расположено сердце с магистральными сосудами, поэтому болевой синдром зачастую обусловлен кардиальной патологией. Ощущения варьируются от умеренного дискомфорта, развивающегося при физической активности, до сильных болей в грудной клетке, вынуждающих больного сохранять неподвижность. Чаще всего боль в груди слева вызывают:
- Коронарный синдром: стабильная и нестабильная стенокардия, инфаркт миокарда.
- Воспалительные заболевания сердца: инфекционный эндокардит, ревматизм, миокардит.
- Нарушения проводящей системы сердца: аритмии, экстрасистолия, пароксизмальная тахикардия.
- Повышение артериального давления.
- Кардиальные проявления коллагенозов: системной красной волчанки, дерматомиозита, васкулитов.
- Расслаивающая аневризма аорты.
- Болезни органов дыхания: левосторонняя крупозная или очаговая пневмония, левосторонний плеврит, туберкулез.
- Диафрагмальная грыжа.
- Поражение органов брюшной полости: спленомегалия, острый и хронический панкреатит, травма селезенки.
- Редкие причины: опухоли (легкого, бронхов, плевры), язвенная болезнь желудка.
Симптом чаще всего связан с поражением органов дыхания. Болевой синдром постоянный, интенсивный, иногда пациентам приходится занимать вынужденное положение на боку. Грудная клетка начинает болеть сильнее при глубоких вдохах, резких поворотах туловища, приступах кашля. Частые причины развития болей в груди справа:
- Инфекционные процессы: правосторонняя бактериальная или вирусная пневмония, гнойный бронхит.
- Плеврит: сухой, экссудативный.
- Травмы: ушибы грудной клетки, гемоторакс и пневмоторакс, ушиб легкого.
- Патологии билиарной системы: холецистит, дискинезия желчевыводящих путей, желчнокаменная болезнь.
- Поражение печени: вирусные гепатиты, новообразования, эхинококковые кисты.
Причины боли за грудиной
Когда болит грудная клетка посередине, а дискомфортные ощущения иррадиируют вверх по ходу пищевода, это чаще указывает на патологию верхних отделов пищеварительной системы, но может быть признаком других заболеваний. Пациенты отмечают усиление симптомов при наклонах туловища, резких движениях. Основные причины появления болей за грудиной:
- Гастроэзофагеальный рефлюкс.
- Поражение грудного отдела пищевода: эзофагит, дискинезия пищеводного сфинктера, эзофагоспазм.
- Патология желудка: гиперацидный гастрит, язвенная болезнь.
- Дисфункции дыхательной системы: трахеит, бронхит, бронхиальная астма.
- Болезни сердца: эндокардит, миокардит, перикардит.
- Объемные образования средостения: патология тимуса (гиперплазия, киста, тимома), лимфопролиферативные синдромы (лимфогранулематоз, неходжкинские лимфомы), гранулематозные процессы (саркоидоз, туберкулез, силикоз).
- Осложнения фармакотерапии: длительный прием НПВС, кортикостероидов, всасывающихся антацидов.
- Редкие причины: синдром Золлингера-Эллисона, остеохондроз, межреберная невралгия.
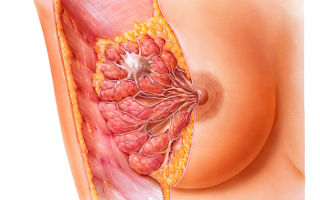
Причины боли в молочной железе
Существует два типа болей в грудной железе: циклические, связанные с менструальным циклом, и нециклические, свидетельствующие о развитии заболевания. Болевой синдром при гормональных изменениях возникает симметрично с двух сторон, а локальные патологические процессы обычно вызывают односторонние неприятные ощущения. Выделяют такие причины болей в молочных железах, как:
- Внешние факторы: неправильно подобранный бюстгальтер, тесная в груди одежда.
- Физиологические состояния: за несколько дней до начала менструальных кровотечений, при беременности и лактации.
- Воспаления грудной железы: лактационный мастит, гнойный мастит, абсцесс груди.
- Фиброзно-кистозная мастопатия: узловые и диффузные формы.
- Поражение сосков: воспаление, экзема, рак Педжета.
- Доброкачественные опухоли: фибролипома, внутрипротоковая папиллома, аденома.
- Злокачественные новообразования: внутрипротоковый рак, тубулярная карцинома, папиллярный рак.
- Осложнения фармакотерапии: боли после приема оральных контрацептивов, антипсихотиков и антидепрессантов.
В таких случаях боль в грудной клетке возникает с одной или с обеих сторон, болевые ощущения чаще резкие, стреляющие. Болезненность усиливается при малейшем движении, неосторожных прикосновениях, ношении тесной одежды. Некоторым пациентам становится трудно дышать. Наиболее распространенными причинами болей в ребрах являются:
Диагностика
Выяснением причины возникновения болей в грудной клетке занимается врач-терапевт или семейный врач. Для верификации диагноза обследуют костно-мышечный аппарат и внутренние органы. Основными являются инструментальные методы визуализации анатомических структур, для уточнения причины торакалгии выполняют лабораторную диагностику. Наиболее информативные методы:
- Электрокардиография. Чтобы исключить или подтвердить кардиальную этиологию боли в левой части грудной клетки, регистрируют ЭКГ в стандартных отведениях. Расширения и деформация комплексов, подъем интервала ST указывают на ишемию миокарда. Для диагностики аритмий проводят мониторинг по Холтеру.
- Ультразвуковые исследования. Эхокардиография (ЭхоКГ) необходима, если болит грудная клетка с левой стороны. Оценивают сократительную функцию сердечной мышцы, фракцию выброса, признаки деструктивных поражений клапанного аппарата. УЗИ брюшной полости используется для выявления болезней селезенки, поджелудочной железы или желчного пузыря, вызывающих торакалгию.
- Рентгенография. На рентгенограммах ОГК можно обнаружить очаговые процессы в легочной ткани, объемные образования легких и средостения, которые обычно являются этиологическим фактором болей в грудной клетке. Женщинам назначают маммографию. Обзорная рентгенография ЖКТ рекомендована для обнаружения диафрагмальной грыжи, язвенных дефектов.
- Эндоскопические методы. Для диагностики повреждений пищевода, провоцирующих боль в грудной клетке, выполняют ЭГДС. Во время исследования изучают состояние слизистой оболочки, сократительную способность кардиального сфинктера. При тяжелом поражении дыхательной системы показана бронхоскопия для осмотра слизистой и взятия материала для бакпосева.
В общем и биохимическом анализах крови обнаруживают признаки воспалительных процессов, патологий печени и желчевыводящей системы.
Бактериологический посев мокроты и промывных вод бронхов необходим для установления вида возбудителя. У женщин определяют концентрацию половых гормонов.
При ощущении невыносимых болей в грудной клетке и подозрении на онкологическое заболевание проводят биопсию подозрительного образования для цитологического анализа.
Лечение
Помощь до постановки диагноза
В случае незначительных дискомфортных ощущений достаточно несколько дней соблюдать покой, избегать физических нагрузок и переутомления. При болях в грудных железах перед менструацией пациенткам рекомендуют носить мягкие удобные бюстгальтеры, принимать НПВС.
При интенсивном болевом синдроме или присоединении других патологических симптомов необходима консультация врача, который выяснит, почему болит грудная клетка.
Если боли сопровождаются потерей сознания, цианозом кожи и холодным потом, человеку требуется экстренная медицинская помощь.
Аускультация при болях в грудной клетке
Консервативная терапия
Врачебная тактика зависит от причины развития торакалгии, в случае заболеваний внутренних органов проводят этиотропное лечение, при невыносимых болях его дополняют анальгетиками.
Грудная клетка меньше болит после применения теплых компрессов, электрофореза с противовоспалительными и обезболивающими препаратами.
Для устранения причины, вызвавшей болевой синдром, используют медикаменты следующих групп:
- Нестероидные противовоспалительные средства. НПВС являются препаратами выбора при ревматических процессах, позволяют купировать симптоматику и поддерживать стойкую ремиссию. При бронхитах и пневмониях они снижают продукцию воспалительных медиаторов и купируют болевой синдром.
- Антиангинальные препараты. Если болит в околосердечном участке грудной клетки, лекарства улучшают кровоснабжение миокарда, повышают доставку кислорода в клетке. Средства также нормализуют сердечный ритм, снижают риск инфаркта. Применяют блокаторы кальциевых каналов, бета-блокаторы.
- Антибиотики. Этиотропные препараты показаны при пневмониях, гнойных бронхитах и плевритах. Их подбирают эмпирически, в дальнейшем назначения корректируют после результатов бакпосева. Антибиотики снижают активность воспалительного процесса, за счет чего боль в грудной клетке стихает.
- Антациды. Средства понижают кислотность желудочного сока, поэтому эффективны при гастродуоденальном рефлюксе и гиперацидных состояниях. При приеме антацидов уменьшается раздражающее действие соляной кислоты на слизистую пищевода, устраняются болевые ощущения.
- Гормональные препараты. Эстрогенные лекарственные средства используют для терапии сильной боли в обеих молочных железах в предменструальном периоде. Гормоны коры надпочечников рекомендованы в случае тяжелых ревматических заболеваний, при которых болит грудная клетка, так и сердце.
- Цитостатики. Препараты применяются при различных онкологических патологиях. Их действие направлено на уничтожение раковых клеток и замедление роста опухолевой ткани. Наиболее эффективны комбинации из 2-3 лекарств, длительность приема зависит от стадии и степени ответа на химиотерапию.
Хирургическое лечение
Боль в области грудной клетки, связанная с осложненными переломами ребер или позвоночника, требует оперативного вмешательства — открытой репозиции отломков с фиксацией методом накостного остеосинтеза.
При гнойных маститах показано вскрытие и дренирование, промывание раны антисептиками. Онкологические причины болевого синдрома служат основанием для радикальных операций.
Чтобы предотвратить рецидивы, проводят удаление пораженного органа, прилежащей к нему клетчатки и регионарных лимфоузлов.
Боль в груди: что делать, куда бежать
Когда ложиться в больницу нет возможности, а методично обходить кабинеты поликлиники не хватает здоровья, на помощь приходит платная медицина.
В диагностических центрах тихо и красиво, после сдачи крови дают конфеты (серьезно!), а от разнообразия «меню», то есть перечня доступных обследований, голова идет кругом.
Что же выбрать – чтобы и лишних денег не потратить, и к терапевту поликлиники прийти с полезными данными или чтобы самому наверняка разобраться со здоровьем?
Предлагаю начать с болей в груди, поскольку именно этот симптом пугает нас сильнее всего, ведь первая мысль при дискомфорте в грудной клетке – что-то не так с сердцем. В итоге люди начинают в панике метаться от исследования к исследованию, не пропуская самые дорогие и сложные, хотя оправдано это далеко не всегда.
Куда бежать в первую очередь
Стартовые методы обследования должны удовлетворять трем основным критериям: информативность, безопасность, доступная цена. И здесь в первую очередь мы должны вспомнить об электрокардиографии. ЭКГ – один из самых эффективных методов исследования в современной медицине, доступный и совершенно безопасный.
Инфаркт миокарда
С помощью ЭКГ можно узнать, на правильном ли месте расположен источник электрических импульсов, вызывающих сокращения сердца. Иногда на пути такого импульса возникают препятствия, которые называют блокадами, при этом сердце начинает пропускать удары.
Если сердце получает недостаточно кислорода, ему может угрожать инфаркт. Данную опасность ЭКГ покажет еще на начальной стадии.
Сердце – очень чуткий «индикатор» и часто сообщает нам о болезнях других систем: в этом случае на ЭКГ заметны признаки разных обменных нарушений.
Фиброгастроскопия
Следующая в списке – фиброгастроскопия. Многие уверены, будто делать ее надо при болях в желудке, однако в полном имени метода есть еще и слово «пищевод», а он расположен как раз в грудной клетке – ну, большая его часть.
Боли при заболеваниях пищевода частенько, как выражаются врачи, «маскируют» сердечные боли, то есть похожи на них – до такой степени, что люди годами лечатся «от сердца», когда нужно обратить внимание на другие органы.
Это объясняется тем, что нервные волокна, передающие болевые ощущения от пищевода и желудка, по сути являются теми же самыми, что идут от сердца (межреберные нервы).
При анализе боли, происходящем в подкорковых структурах мозга, четко различить одно и другое не удается, и тут на помощь приходит ФГС.
Рентген и МРТ
Замыкает тройку лидеров обзорная рентгенограмма органов грудной клетки. С ее помощью можно оценить сразу и состояние попавших в кадр костных структур, и размеры сердца (увеличение его отделов – показатель той или иной патологии), и состояние легких и плевры.
Можно рекомендовать и МРТ грудного отдела позвоночника, хотя этот метод, к сожалению, недешев. Однако в ряде случаев боли в груди могут быть вызваны остеохондрозом. При грыжах межпозвоночных дисков также болит обычно не спина, а те органы, которые обслуживает “пострадавшая” часть спинного мозга, и тут томография незаменима.
Контрастные методы диагностики
Чего не стоит делать без предварительной консультации с врачом? Все контрастные методы лучевой диагностики – например, коронарографию. Не должны быть первыми в вашем списке и исследования органов ЖКТ с контрастированием.
Еще один метод, который стоит выполнять только по назначению врача — бронхоскопия. Все это достаточно сложные процедуры, требующие наркоза и применения специальных фармпрепаратов.
Не стоит самому себе назначать исследования, которые сопровождаются введением в организм каких-либо веществ.
Все методы, сопровождающиеся попаданием в организм контрастных веществ, имеют определенные побочные эффекты. При некоторых состояниях они могут быть даже опасны для пациента. Именно поэтому здесь лучше обратиться к врачу, который оценит соотношение риска и пользы. А главное правило медицины — “не навреди” — нужно помнить даже при самостоятельном обследовании.
Лидия Куликова
Фото istockphoto.com